Hướng dẫn điều trị
Các nguyên lý cơ bản thăm khám lâm sàng tại ICU – Thạc sĩ bác sĩ Hồ Hoàng Kim
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Bài viết Các nguyên lý cơ bản thăm khám lâm sàng tại ICU – Tác giả: Thạc sĩ bác sĩ Hồ Hoàng Kim – Nguyên trưởng khoa hồi sức cấp cứu bệnh viện Nguyễn Tri Phương file pdf ở đây.
Đối với hầu hết các chẩn đoán, tất cả những gì cần thiết là một ounce kiến thức, một ounce thông minh và một pound kỹ lưỡng.
Ngạn ngữ Ả Rập ẩn danh
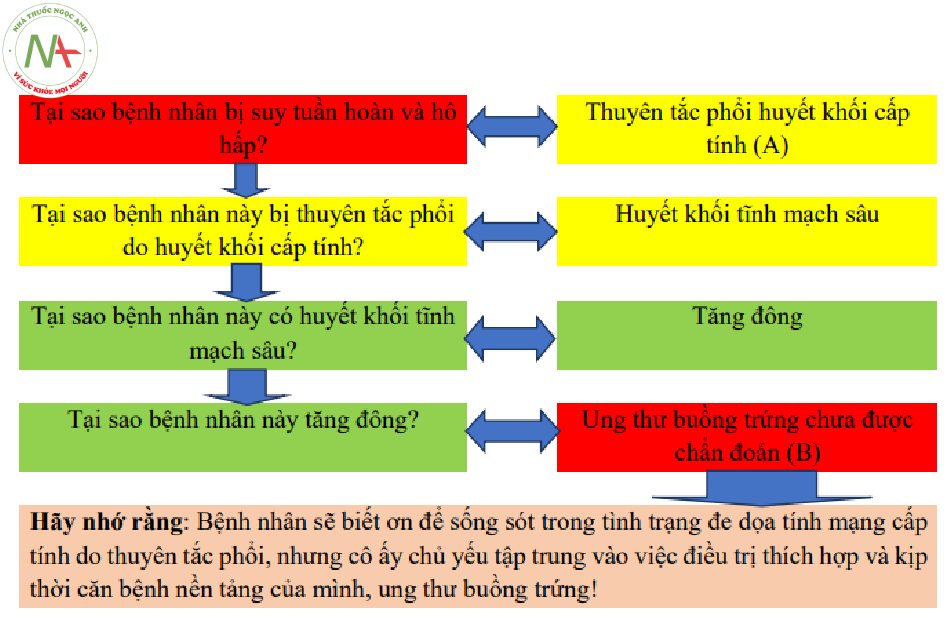
Xác định tình trạng bệnh tiềm ẩn cần hồi sức là nền tảng của các điều trị thành công và cả quá trình chữa bệnh. Ở những bệnh nhân ổn định, quá trình này có thể được tóm tắt trong một lượt đồ tiếp cận duy nhất (Hình 1.1). Tuy nhiên, ở bệnh nhân bệnh nặng, các biến chứng đe dọa tính mạng cấp tính thường cần phải can thiệp cùng với lượt đồ điều trị thiết yếu này. Đôi khi, các chức năng quan trọng một khi không ổn định dẫn đến việc tập trung duy nhất là hồi sức, ít nhất là trong quá trình sớm của điều trị bệnh nặng. Nó đòi hỏi kinh nghiệm chuyên sâu và kiến thức về cả chẩn đoán và hồi sức để tập trung vào khía cạnh chăm sóc thích hợp và đúng thời điểm. Tập trung một cách không phù hợp vào một trong hai trụ cột của chăm sóc tích cực (tình trạng đe doạ tính mạng và nguyên nhân nền tảng) chắc chắn sẽ dẫn đến việc điều trị không đầy đủ và có thể làm giảm cơ hội phục hồi thuận lợi chức năng các cơ quan sau đó.
Cho rằng việc quản lý điều trị các biến chứng đe dọa tính mạng có thể thường xuyên chiếm toàn bộ khả năng nhạy cảm của đội ngũ y tế, trong khi đó, chẩn đoán và điều trị quá trình bệnh nền tảng có thể được giải quyết dưới mức tối ưu. Một trợ giúp đơn giản để khắc phục điều này là hỏi “tại sao?”, vì điều này sẽ dẫn đến cốt lõi của vấn đề.
2 minh họa một kịch bản, mặc dù thực tế phức tạp, trong đó hỏi về “Tại sao?” giúp xác định tình trạng bệnh nền tảng.
Tuyên bố chung (và đúng) rằng một bác sĩ giỏi có thể chẩn đoán chính xác trong ba phần tư trường hợp chỉ dựa vào tiền sử, bệnh sử y khoa có thể khiến nhiều bác sĩ hồi sức có một nụ cười mệt mỏi, vì việc sử dụng các tiếp cận thông bệnh sử truyền thống thường rất khó, nếu đôi khi được gọi là không thể, ở nhóm bệnh nhân nguy kịch. Tuy nhiên, tầm quan trọng của tiền sử, bệnh sử đối với bệnh nhân bị bệnh nặng có thể không được nhấn mạnh quá mức. Người bác sĩ hồi sức phải nắm giữ thông tin cần thiết này bằng các phương tiện khác, ví dụ: thông qua người thân, bạn bè hoặc người ngoài cuộc, cũng như xem xét biểu đồ và liên lạc với người giới thiệu hoặc người chăm sóc trước đây. Ngoài các khía cạnh sinh lý và sinh lý bệnh, việc xác định các ưu tiên và mong muốn điều trị của bệnh nhân đối với việc chăm sóc cuối đời cũng phải là một phần không thể thiếu trong quản lý bệnh nhân. Như trong nhiều lĩnh vực y học, “danh sách kiểm tra” (checklist) có thể có vai trò bổ trợ quan trọng trong việc cải thiện quá trình hỏi tiền sử và bệnh sử (xem Phần III).
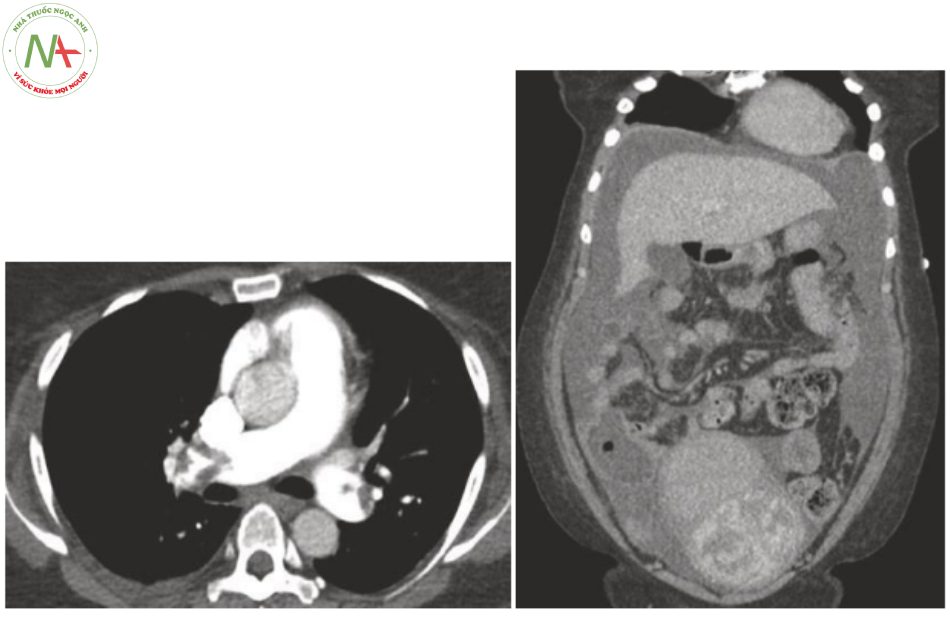
Một khía cạnh khác đáng được đề cập là việc sử dụng các phương pháp chẩn đoán hỗ trợ để xác định quá trình bệnh nền và/ hoặc danh sách các chẩn đoán phân biệt. Mặc dù hầu hết các bác sĩ lâm sàng đều đồng ý rằng sàng lọc cận lâm sàng phổ rộng và thăm dò chẩn đoán X quang tự do không được chỉ định ở bệnh nhân ổn định, nhưng điều này dường như thường bị bỏ qua ở bệnh nhân bị bệnh nặng. Cách tiếp cận này thường dẫn đến việc các bác sĩ lâm sàng bị phân tâm khỏi quá trình bệnh nền, mức độ nghiêm trọng của bệnh hoặc các biến chứng rõ ràng. Do đó, cần phải nhấn mạnh rằng, đặc biệt ở bệnh nhân bệnh nặng, chúng ta không được đi lệch khỏi các nguyên tắc cơ bản. Lý do cho điều này là hiển nhiên: Xét nghiệm không đặc hiệu, rộng rãi có thể tạo ra kết quả dương tính giả hoặc kết quả bị hiểu sai, do đó, không chỉ dẫn đến tình trạng trì hoãn các biện pháp điều trị thích hợp mà còn can thiệp không cần thiết và có thể nguy hiểm cho tính mạng bệnh nhân. Một số ít nhóm bệnh nhân khác dễ bị tổn thương khi không được chỉ định điều trị cũng như bệnh nặng. Do đó, như với bất kỳ bác sĩ nào khác, bác sĩ hồi sức được khuyên nên tuân thủ các nguyên tắc cơ bản của thực hành tốt lâm sàng và chỉ yêu cầu các cận lâm sàng chẩn đoán và thăm dò hình ảnh có khả năng giúp đỡ, xác nhận hoặc hỗ trợ xác định hoặc loại trừ các bệnh lý và khác biệt bệnh sinh có liên quan chẩn đoán.
Như với tất cả các khía cạnh trong y học, tính kỹ lưỡng là rất quan trọng khi thực hiện thăm khám lâm sàng ở bệnh nhân bị bệnh nặng ngay cả khi điều này tiêu tốn thêm một chút thời gian. Sự kỹ lưỡng không chỉ có nghĩa là không bỏ qua bước thăm khám nào (Bảng 1.1, Hình 1.3) mà còn thăm khám lâm sàng được thực hiện theo cách có hệ thống (xem Phần III). Chỉ có thăm khám lâm sàng có hệ thống cho phép người bác sĩ lâm sàng chắc chắn rằng không có dấu hiệu liên quan nào bị bỏ sót. Các kỹ năng thăm khám có hệ thống một bệnh nhân không thể được cải thiện từ kiến thức sách giáo khoa mà đòi hỏi cả huấn luyện lý thuyết và thực hành cũng như kinh nghiệm.

Sự kết hợp của một vết thương nhỏ ở ngón cái bên trái như một cổng vào, tiếng thổi tim mới và xuất huyết đốm ở ngón giữa bên phải rất có ý nghĩa gợi ý của viêm nội tâm mạc nhiễm khuẩn. Được sự cho phép của Daniel Dankl, MD.
Cuối cùng nhưng không kém phần quan trọng, vai trò của việc thiết lập một danh sách các chẩn đoán phân biệt không thể nhấn mạnh quá mức. Chẩn đoán phân biệt giúp bác sĩ lâm sàng tránh bị mắc kẹt trong một chẩn đoán hẹp và có thể sai. Bác sĩ hồi sức chỉ có thể liệt kê các chẩn đoán cô ấy/ anh ấy biết, vì vậy việc đọc và học liên tục là rất quan trọng. “Bạn chỉ nhìn thấy những gì bạn biết!” Một nguyên tắc cơ bản là có tối thiểu ba chẩn đoán phân biệt cho tất cả các bệnh nhân bị bệnh nặng được cho là nặng mà không có chẩn đoán xác định. Theo lượt đồ chẩn đoán ban đầu, cần phải xem lại nhiều lần các chẩn đoán phân biệt, vì ở một số bệnh nhân, giả thuyết chẩn đoán chính có thể (đáng ngạc nhiên) hóa ra là sai. Càng đơn giản, điều này nghe có vẻ khó khăn, có thể loại bỏ chẩn đoán chính một khi điều này đã được thiết lập/ đồng ý. Lý do cho điều này là nhiều. Bệnh nhân bị bệnh nặng đôi khi xấu đi (và chết) ngay cả khi chẩn đoán chính xác đã được thực hiện và điều trị đầy đủ. Mặt khác, chăm sóc đặc biệt hỗ trợ rõ ràng là có thể cải thiện tình trạng bệnh của bệnh nhân mặc dù tình trạng cơ bản chưa được điều trị đầy đủ. Điều này có thể, ví dụ, được nhìn thấy ở những bệnh nhân nhiễm trùng huyết, có tình trạng chung có thể cải thiện để đáp ứng với oxy, thông khí, dịch truyền và catecholamine, mặc dù ổ nhiễm trọng điểm chưa được kiểm soát đầy đủ. Một chỉ số cao về sự nghi ngờ và kinh nghiệm là cần thiết để nhận ra những bệnh nhân này. Cải thiện thoáng qua, sau đó là thiếu cải thiện thêm hoặc suy giảm thứ phát kế đó là một bệnh cảnh diễn tiến điển hình phản ánh các tình huống lâm sàng này. Điều cần thiết là bác sĩ lâm sàng vẫn luôn cảnh giác nếu bệnh nhân không cải thiện như mong đợi. Một lần nữa “Tại sao (bệnh nhân không cải thiện)?” có thể hữu ích trong những trường hợp này.
Mỗi bác sĩ lâm sàng phải đủ khiêm tốn để đặt câu hỏi về suy nghĩ và quyết định của mình.
Bảng 1.1 Những cạm bẫy thường gặp khi thăm khám lâm sàng.
- Không thăm khám một bệnh nhân không mặc quần áo và không được che chắn phù hợp (hãy nhớ: luôn luôn phải tuân thủ sự thận trọng và tôn trọng nhân phẩm của bệnh nhân).
- Không kiểm tra vết thương hoặc vị trí đặt ống thông một khi (các) băng đã được dán (bác sĩ không nên làm biếng hay e ngại nét mặt khó chịu của điều dưỡng).
- Không gỡ bỏ đầu dò SpO2 để kiểm tra ngón tay thứ mười về các dấu hiệu lâm sàng của viêm nội tâm mạc hoặc các dấu hiệu lâm sàng ở đầu xa ngón, bệnh lý hữu ích khác và mối liên quan của bệnh.
- Không kiểm tra dịch tiết (bác sĩ phải biết đàm của bệnh nhân hôm nay như thế nào?) và dịch dẫn lưu. • Không thực hiện thăm khám lâm sàng có hệ thống do hạn chế về thời gian.
- Không thực hiện thăm khám lâm sàng có hệ thống vì không có kết quả mới nào được mong đợi.
- Không đánh giá các vùng có tiếp xúc áp lực (ví dụ: chẩm, gót chân, vùng xương chậu, mông).
- Không thực hiện nội soi hoặc thăm khám trực tràng/ khung chậu khi được chỉ định (hãy nhớ: phải luôn luôn tuân thủ và thận trọng đối với nhân phẩm của bệnh nhân).
===>>> Xem thêm: Quan sát đầu tiên – ấn tượng ban đầu trong thăm khám lâm sàng tại ICU