Bệnh da liễu
Tổng quan Sẹo mụn: sự hình thành và cách khắc phục
Tác giả: Mi Ryung Roh và Kee Yang Chung
Dịch: Ss. Trương Tấn Minh Vũ
Bài viết Sẹo mụn: sự hình thành và cách khắc phục– tải pdf tại đây
Giới thiệu
Mụn trứng cá là một bệnh da rất phổ biến, ước tính tỷ lệ mắc bệnh >80% ở tuổi vị thành niên [1]. Mụn trứng cá là một trong những mối quan tâm chính nhưng tạm thời của thanh thiếu niên nhưng hậu quả có thể là vấn đề suốt đời nếu nó dẫn đến hình thành sẹo do tình trạng viêm không kiểm soát được. Sẹo thường gây ra tác động tiêu cực đáng kể đến chức năng tổng thể và hạnh phúc xã hội của bệnh nhân [2]. Sẹo mụn liên quan đến việc giảm sự tự tin, bao gồm nhận thức về việc giảm khả năng tìm việc làm và mặc cảm, và bị xã hội nhìn nhận tiêu cực [3, 4], do đó chứng minh cho nhu cầu điều trị sớm và hiệu quả. Mặc dù sẹo có thể xảy ra với bất kỳ loại mụn nào [5], nhưng điều trị sớm mụn trứng cá viêm và mụn bọc là cách quan trọng nhất để ngăn ngừa sẹo mụn. Sẹo phát triển trong những năm đầu của mụn trứng cá ở tuổi vị thành niên có thể kéo dài suốt đời và trong một số trường hợp trở nên tệ hơn do lão hóa tự nhiên hoặc tổn thương do ánh sáng [6]. Một khi sẹo phát triển, việc điều trị chúng có thể rất khó khăn, tốn thời gian, gánh nặng về tài chính và thường không hoàn toàn. Mức độ thành công trong điều trị sẹo mụn phụ thuộc rất nhiều vào phương thức điều trị theo loại sẹo mụn. Do đó, kiến thức về các loại sẹo mụn khác nhau và mối quan hệ của chúng với giải phẫu và mô học da cùng với các phương thức điều trị khác nhau là cần thiết để đưa ra quyết định điều trị phù hợp.
Cơ chế bệnh sinh của mụn trứng cá liên quan đến sự hình thành sẹo
Mụn trứng cá là một bệnh viêm mãn tính của đơn vị tuyến bã nhờn. Cơ chế bệnh sinh của mụn trứng cá hiện nay được cho là do nhiều yếu tố như tăng sản xuất bã nhờn, thay đổi chất lượng lipid bã nhờn, điều hòa quá trình sinh steroid ở da, hoạt động của androgen, tương tác với neuropeptide, biểu hiện các đặc tính chống viêm và gây viêm, tăng sừng hóa nang lông và sự phát triển của Propionibacterium acnes trong nang lông [7, 8]. Tăng tiết bã nhờn là một sự kiện chính đồng thời liên quan đến sự phát triển của mụn trứng cá. Lipid tuyến bã nhờn biểu hiện các đặc tính chống viêm và gây viêm trực tiếp, trong khi việc thúc đẩy các con đường 5-lipoxy-genase và cyclooxygenase-2 trong tế bào tuyến bã dẫn đến sản xuất lipid gây viêm [9]. Hơn nữa, các hormone như androgen kiểm soát kích thước tuyến bã nhờn và sự tiết bã nhờn. Tế bào sừng (keratinocyte) và tế bào tuyến bã (sebocyte) có thể được hoạt hóa bởi P. acnes thông qua thụ thể toll-like (TLR), phân tử CD14 và CD1 [10], có thể kích thích tiết các cytokine như interleukin (IL)-6 và IL-8 bởi tế bào sừng nang lông và IL-8 và IL-12 trong đại thực bào, dẫn đến viêm [11]. Một số loài P. acnes có thể thúc đẩy phản ứng miễn dịch bằng cách kích thích sản xuất peptide kháng khuẩn của sebocyte và keratinocyte, đóng vai trò quan trọng trong khả năng miễn dịch bẩm sinh của nang lông [12]. Các tổn thương viêm có xu hướng hình thành sẹo khi chúng lành lại. Trong một số trường hợp, sản xuất quá mức collagenase và elastase trong quá trình viêm dẫn đến sự phá vỡ không mong muốn của collagen và các sợi đàn hồi, khiến bề mặt da bị lõm xuống, dẫn đến sẹo teo [13, 14]. Ngoài ra, có thể có tình trạng sản xuất quá mức collagen, dẫn đến sẹo phì đại hoặc sẹo lồi [13, 14]. Loại và mức độ nghiêm trọng của sẹo thay đổi tùy theo mức độ viêm, mức độ tổn thương mô và thời gian tổn thương mô [15, 16]. Do đó, việc điều trị từng loại sẹo đòi hỏi phải hiểu rõ về sinh bệnh của quá trình viêm.
Phân loại sẹo mụn
Sẹo mụn được phân loại thành sẹo teo (lõm), sẹo phì đại hoặc sẹo lồi, trong đó sẹo teo là loại phổ biến nhất chiếm 75% tổng số sẹo [13]. Sẹo teo được phân loại thành sẹo đáy nhọn (ice pick scar), sẹo đáy tròn (rolling scar) và sẹo đáy vuông (boxcar scar) dựa trên hình dạng của chúng (Hình 8.1) [14, 17].
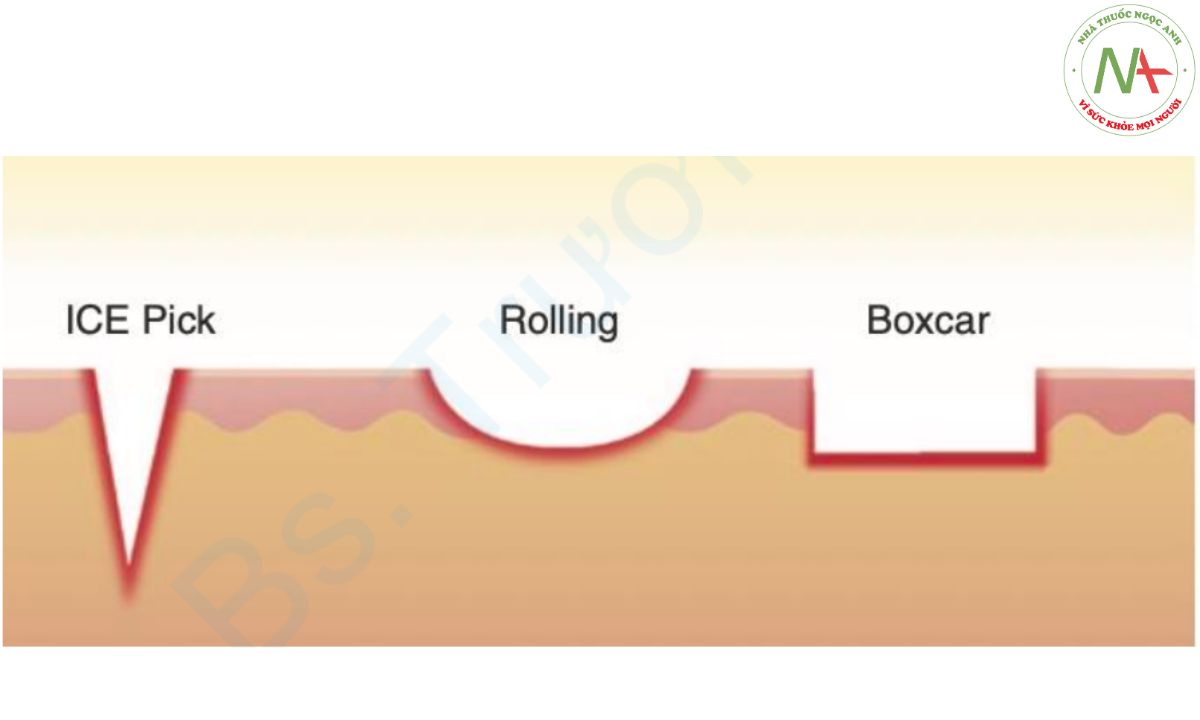
Sẹo đáy nhọn là các đường biểu mô hẹp (<2 mm), sâu, có ranh giới kéo dài theo chiều dọc đến lớp trung bì sâu hoặc mô dưới da. Lỗ mở ở bề mặt thường rộng hơn so với phần sâu hơn khi sẹo thuôn dần từ bề mặt đến đáy sâu nhất. Sẹo đáy tròn được hình thành do sự gắn dính lớp bì của da biểu hiện bình thường và thường rộng hơn 4–5 mm. Sự neo mô xơ bất thường của lớp bì vào lớp dưới da dẫn đến lớp da bên trên có hình dạng cuộn hoặc gợn sóng tạo nên bóng mờ nông. Mặc dù chúng có xu hướng nông, nhưng việc chỉnh sửa thành phần dưới lớp bì là điều cần thiết để điều trị thành công. Sẹo đáy vuông là các vết lõm hình tròn đến bầu dục với các cạnh thẳng đứng ranh giới rõ ràng, tương tự như sẹo thủy đậu. Sẹo đáy vuông rộng hơn về mặt lâm sàng ở bề mặt so với sẹo đáy nhọn và không thuôn nhọn thành ở đáy, có thể nông (0,1–0,5 mm) hoặc sâu (≥5 mm) và thường có đường kính 1,5–4,0 mm. Các loại sẹo ít phổ biến khác, như sẹo phì đại hoặc sẹo lồi và các đường rò có thể xảy ra với tình trạng viêm nghiêm trọng hơn và sâu hơn.
Điều trị sẹo mụn
Có nhiều phương pháp để cải thiện và khắc phục sẹo mụn. Tuy nhiên, phương pháp điều trị sẹo mụn phải được chỉ định riêng cho từng bệnh nhân tùy thuộc vào loại sẹo mà chúng biểu hiện. Thông thường, kết hợp nhiều phương pháp là cần thiết để có được kết quả tốt nhất vì mỗi bệnh nhân thường biểu hiện nhiều hơn một loại sẹo và thậm chí có sự kết hợp của sẹo teo, sẹo phì đại và sẹo lồi, cộng thêm các tổn thương viêm đang hoạt động [13, 18]. Theo truyền thống, việc thu thập tiền sử bệnh nhân là điều cần thiết để đánh giá việc sử dụng isotretinoin gần đây và tiền sử hình thành sẹo lồi hoặc sẹo phì đại. Gần đây, một đánh giá có hệ thống về tính an toàn của các can thiệp thủ thuật được thực hiện đồng thời với liệu pháp isotretinoin toàn thân hoặc ngay sau khi ngừng thuốc đã được tiến hành. Dựa trên các tài liệu hiện có, phương pháp mài da cơ học và laser bóc tách toàn bộ không được khuyến khích trong bối cảnh điều trị isotretinoin toàn thân; tuy nhiên, không có đủ bằng chứng để hỗ trợ việc trì hoãn hầu hết các phương thức điều trị mụn trứng cá, bao gồm các thủ thuật laser bóc tách vi điểm và không bóc tách, lột da hóa học nông và mài da cơ học[19]. Do đó, dựa trên thông tin này, đối với một số bệnh nhân và một số tình trạng bệnh, quyết định với đủ thông tin có thể dẫn đến các biện pháp can thiệp sớm hơn và có hiệu quả hơn trong điều trị sẹo mụn.
Liệu pháp laser
Liệu pháp laser là một phương pháp điều trị liên tục phát triển cho sẹo mụn. Mặc dù laser có tiềm năng điều trị tuyệt vời, nhưng việc đạt được sự cân bằng tối ưu giữa hiệu quả và tác dụng phụ vẫn là một thách thức. Các loại laser bóc tách truyền thống phát ra ánh sáng ở các bước sóng nhắm mục tiêu vào sự hấp thụ của các phân tử nước trong da. Điều này dẫn đến việc tạo ra nhiệt và loại bỏ biểu mô, lớp bì nhú và trong một số trường hợp là lớp bì lưới [20], và cuối cùng là quá trình tái tạo biểu mô, tổng hợp collagen và tái cấu trúc diễn ra (Hình 8.2). Laser bóc tách CO2 10.600 nm và Er:YAG 2940 nm cho thấy sự cải thiện lâm sàng đáng kể và bền vững chỉ sau một lần điều trị đối với sẹo mụn (Hình 8.3) [21, 22]. Tuy nhiên, mặc dù các loại laser này có hiệu quả, do loại bỏ hoàn toàn các lớp da nông, nhưng thời gian cần để phục hồi đáng kể, điều này hạn chế việc sử dụng chúng hiện nay khi bệnh nhân yêu cầu thời gian nghỉ dưỡng tối thiểu. Bệnh nhân cũng thường gặp tình trạng ban đỏ dai dẳng, phù nề, rỉ dịch, đóng mài sau khi điều trị và tăng sắc tố sau viêm ở những bệnh nhân có loại da sẫm màu [23].
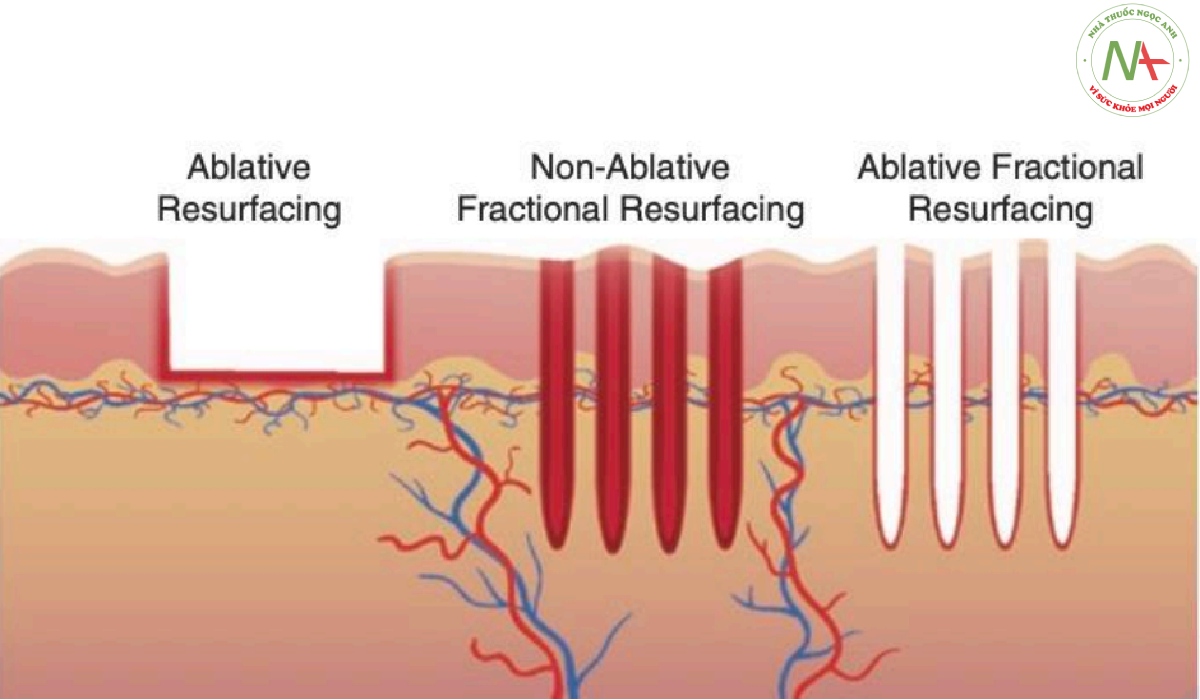
Do đó, phương pháp điều trị được sử dụng rộng rãi nhất cho sẹo mụn teo là tái tạo bề mặt bằng laser vi điểm. Laser vi điểm tạo ra nhiều cột tổn thương nhiệt riêng biệt xen kẽ với các vùng không được điều trị. Mỗi vùng được điều trị, được gọi là vùng điều trị vi mô (microscopic treatment zone, MTZ), trải dài trên diện tích 100–300 μm và thâm nhập sâu vào mô, lên đến 1500 μm (Hình 8.2) [24, 25]. Thông qua việc tạo ra các MTZ này, laser vi điểm thúc đẩy sự cấu trúc lớp bì và trong trường hợp laser vi điểm bóc tách, tái tạo biểu mô. Quá trình lành thương được tăng cường nhờ sự di chuyển của các tế bào sừng không bị tổn hại từ các vùng không được điều trị [25]. Trong số các công nghệ này, laser vi điểm không bóc tách, laser vi điểm bóc tách CO2 và Er:YAG và thiết bị RF vi điểm đã thành công nhất trong việc cải thiện sẹo mụn. Tuy nhiên, trong hầu hết các trường hợp, bệnh nhân cần trải qua một loạt các buổi điều trị và kết quả tốt nhất thường đạt được khi liệu pháp laser được kết hợp với các phương thức điều trị khác [18]. Laser 1550 nm erbium doped vi điểm là hệ thống laser vi điểm đầu tiên có sẵn và được chứng minh là có lợi trong việc điều trị sẹo mụn [26]. Vì là laser không bóc tách nên laser vi điểm 1550 nm để lại lớp biểu bì còn nguyên vẹn. Do đó, tình trạng ban đỏ, phù nề, chảy máu, đóng mài, nhiễm trùng và sẹo sau thủ thuật ít đáng lo ngại hơn so với laser vi điểm bóc tách. Tuy nhiên, giống như các loại laser không bóc tách khác, cần phải điều trị nhiều buổi. Laser erbium 1550 nm vi điểm cũng an toàn khi sử dụng cho bệnh nhân có mọi loại da nhưng kết quả lâm sàng có thể khiêm tốn hơn ở bệnh nhân có loại da sẫm màu hơn [27]. Laser vi điểm bóc tách gồm laser CO2 10.600 nm vi điểm, laser Er:YAG 2940 nm vi điểm và laser YSGG 2790 nm vi điểm. Trong số này, laser CO2 10600 nm vi điểm bóc tách được sử dụng rộng rãi nhất để điều trị sẹo mụn với kết quả thành công (Hình 8.4) [24]. Một đánh giá so sánh cho thấy tỷ lệ thành công trong điều trị sẹo teo có thể cao hơn với laser bóc tách (sử dụng laser CO2 hoặc Er:YAG), nhưng có sự đánh đổi về tình trạng ban đỏ kéo dài và tỷ lệ tăng sắc tố sau viêm cao hơn (92% so với 13% với liệu pháp laser không bóc tách) [28]. Sẹo mụn thường biểu hiện ban đỏ có thể được điều trị bằng laser PDL 585 hoặc 595 nm ở loại da từ I đến V hoặc ánh sáng xung cường độ cao (IPL) ở loại da từ I đến IV [29]. Rối loạn sắc tố da hoặc tăng sắc tố sau viêm (PIH) liên quan đến mụn có thể được điều trị bằng laser Q-switched (QS) alexandrite hoặc Nd:YAG ở mọi loại da.
Liệu pháp radiofrequency (RF) vi điểm
Liệu pháp RF vi điểm [30] là phương pháp làm săn chắc mô không xâm lấn có thể sử dụng cho mọi loại sẹo teo. Năng lượng RF được đưa vào da làm nước trong da nóng lên, kích thích đáp ứng lành vết thương. Kết quả quá trình tái cấu trúc collagen, tân tạo collagen và tân tạo elastin giúp cải thiện vẻ ngoài của da. RF sử dụng một dãy các điện cực lưỡng cực nhỏ giúp giảm thêm sự không thoải mái trong quá trình thực hiện. Điều trị RF đơn độc cho sẹo mụn cho thấy sự cải thiện từ 25–75% trong 3–4 buổi điều trị [31]. Mặc dù những kết quả này không ngoạn mục như laser CO2 bóc tách vi điểm khi sử dụng riêng lẻ, nhưng các tác dụng phụ như tăng sắc tố sau viêm là không phổ biến, cho phép kết hợp điều trị với các loại laser khác để có được kết quả tốt hơn. Việc kết hợp các phương pháp điều trị RF và laser không bóc tách cho sẹo mụn có thể mang lại kết quả đáng kể cho nhiều loại da mà không có nguy cơ gây ra các tác dụng phụ lớn, đồng thời cho thời gian phục hồi nhanh hơn và khả năng điều trị sẹo sâu hơn so với chỉ sử dụng phương pháp RF.
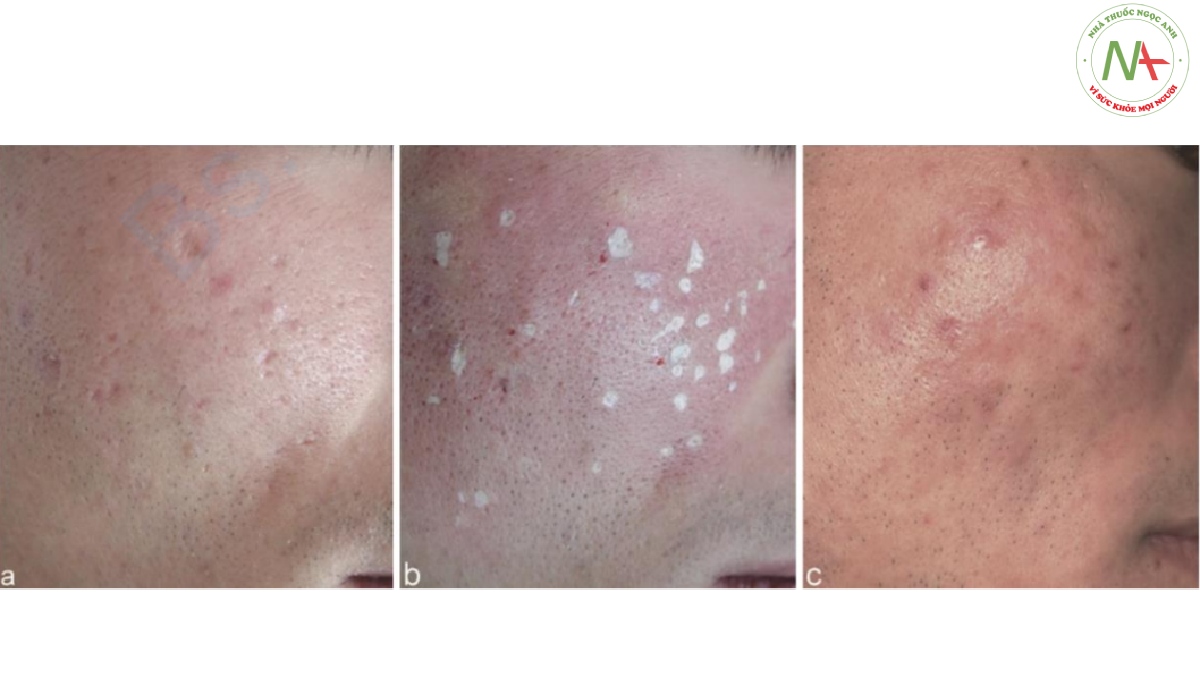
Kỹ thuật tái tạo sẹo da bằng hóa chất (CROSS)
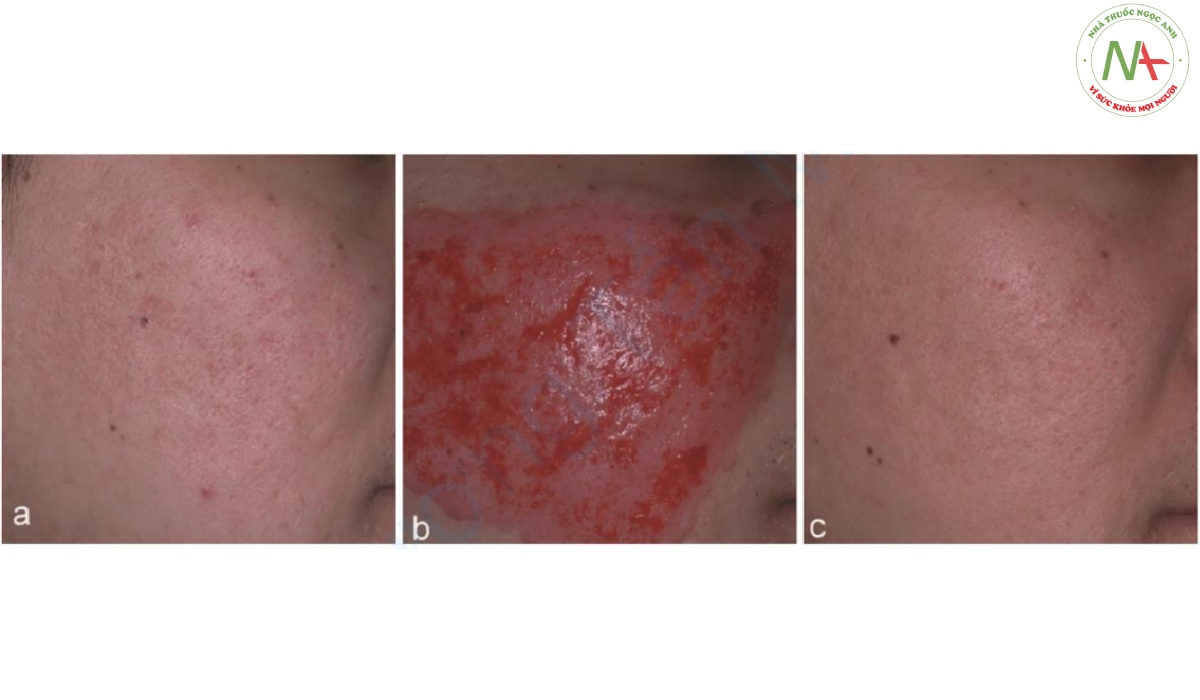
Phương pháp CROSS là một kỹ thuật điều trị sẹo mụn teo bằng cách sử dụng dụng cụ bôi để đưa axit trichloroacetic (TCA) vào sâu với nồng độ cao. Kỹ thuật này được phát triển để kích thích sự tổng hợp mới các thành phần của da như collagen, elastin và các chất nền [32]. Kỹ thuật này về cơ bản bao gồm việc đưa dụng cụ bôi được ngâm trong TCA vào sẹo mụn teo để tạo ra lớp đông tụ trắng. Sau 5–6 đợt điều trị, 80–85% bệnh nhân cho thấy đáp ứng lâm sàng tốt khi sử dụng TCA 65%, trong khi 90–95% bệnh nhân cho thấy đáp ứng lâm sàng tốt khi sử dụng TCA 100% (Hình 8.5) [33]. Cần thực hiện nhiều đợt điều trị để có kết quả tốt hơn. Các tác dụng phụ bao gồm tình trạng ban đỏ sau điều trị, tình trạng này sẽ hết sau 2–8 tuần và tình trạng tăng sắc tố sau viêm và sẽ tự mất sau khoảng 6 tuần. Kỹ thuật này có thể được sử dụng cho các vết sẹo sâu và bờ rõ như sẹo đáy nhọn và sẹo đáy vuông trong kết hợp với các phương pháp điều trị khác.
Mài mòn da (Dermabrasion)
Kể từ đầu những năm 1900, phương pháp mài mòn da đã được sử dụng để loại bỏ cơ học các lớp da nông, cho phép sự lành thương xảy ra với kết quả thẩm mỹ chấp nhận được hơn. Thông qua việc sử dụng một đầu xoay có động cơ với bàn chải kim loại hoặc đầu kim cương, quy trình này loại bỏ lớp biểu bì và một phần lớp bì. Quy trình này đòi hỏi phải gây tê tại chỗ và đôi khi gây mê toàn thân vì gây đau đáng kể [23]. Mài mòn da có hiệu quả trong việc điều trị các sẹo teo nông, như sẹo đáy tròn hoặc sẹo đáy vuông. Tuy nhiên, các quy trình này có nhiều biến chứng tiềm ẩn, thường phụ thuộc vào người thực hiện và kỹ thuật. Ban đỏ, nhạy cảm với ánh sáng, thay đổi sắc tố sau viêm, đặc biệt là giảm sắc tố và sẹo phì đại sau quy trình là những biến chứng có thể tồn tại vĩnh viễn [34]. Mặc dù quy trình này không còn được ưa chuộng kể từ khi xuất hiện laser tái tạo bề mặt, nhưng nó vẫn hữu ích trong một số trường hợp nhất định khi không có các lựa chọn điều trị khác.
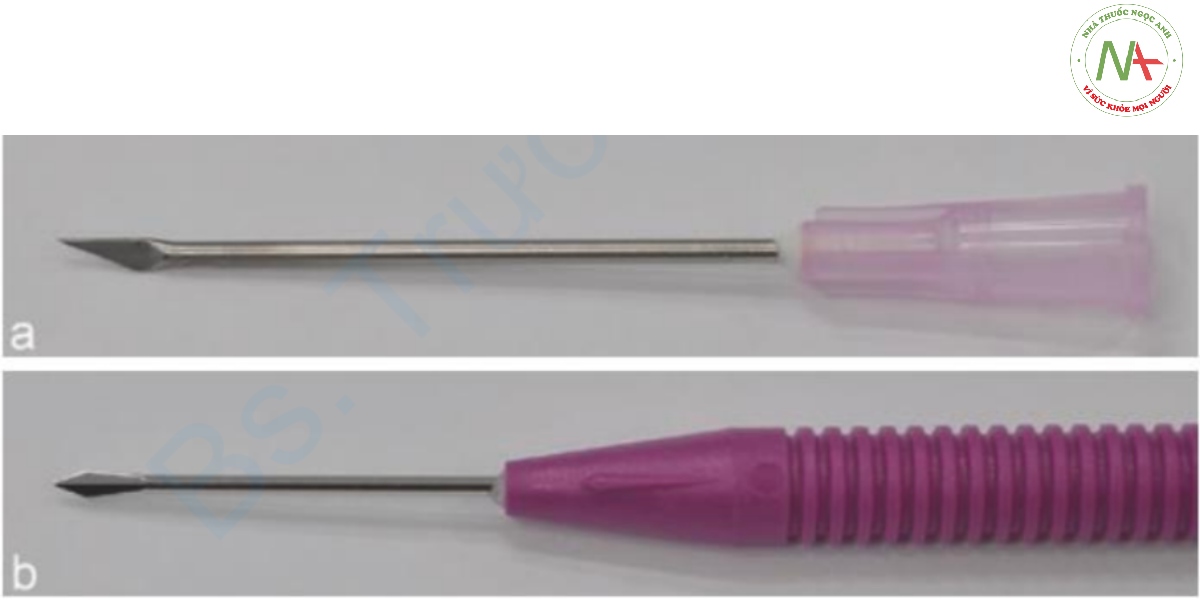
Cắt dưới da (Subcision)
Cắt dưới da (subcision) là một kỹ thuật phẫu thuật đơn giản sử dụng nhiều loại kim (Hình 8.6) được đưa vào dưới da qua một lỗ nhỏ trên bề mặt da để cắt các dải xơ bên dưới gây sẹo lõm. Hiệu ứng giải phóng của các vết cắt và mô liên kết mới hình thành trong quá trình lành thương bình thường có thể tăng thêm thể tích giúp đạt được bề mặt phẳng hơn, đều hơn (Hình 8.7). Cắt dưới da có thể được áp dụng cho các sẹo đáy tròn kết hợp với chất làm đầy da, laser vi điểm hoặc CROSS trong điều trị sẹo mụn teo.
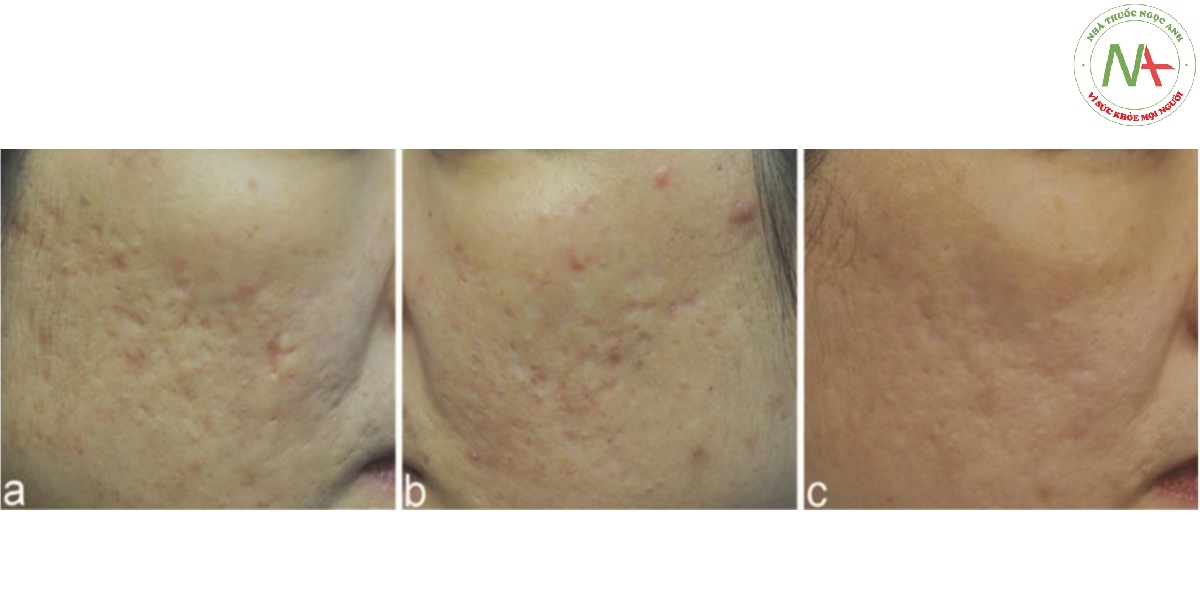
Chất làm đầy da (Dermal filler)
Tiêm chất làm đầy da để cải thiện sẹo mụn dựa trên việc làm tăng mô mềm. Chất làm đầy axit hyaluronic (HA) là chất làm đầy được sử dụng phổ biến nhất để chỉnh sửa sẹo mụn teo. Chất làm đầy HA được chứng minh là thúc đẩy đáp ứng chất nền ngoại bào (ECM) đặc trưng kích thích sản xuất collagen [35]. Chất làm đầy da có thể được sử dụng riêng lẻ hoặc kết hợp với các thủ thuật khác như cắt dưới da, vi kim, laser vi điểm và lột da hóa học. Kết quả và thời gian kéo dài của việc tăng cường mô không chỉ phụ thuộc vào loại chất làm đầy và kỹ thuật tiêm mà còn phụ thuộc vào loại sẹo. Kết quả tốt nhất đã đạt được với chất làm đầy cho sẹo đáy tròn và sẹo đáy vuông [36].
Kỹ thuật đục lỗ (Punch technique)
Phương pháp cắt bỏ đục lỗ đã được chứng minh là có hiệu quả đối với sẹo đáy nhọn và sẹo đáy vuông [13, 18]. Cắt bỏ đục lỗ cắt bỏ sẹo rỗ bằng dụng cụ punch có vách thẳng hoặc punch cấy tóc có kích thước lớn hơn một chút so với sẹo đang được điều trị. Mục tiêu là đổi sẹo lớn hơn, sâu hơn thành vết sẹo nhỏ hơn, đóng lại theo đường thẳng, ít thấy hơn và có thể mờ dần theo thời gian [5]. Đục lỗ kéo cao (punch elevation) kết hợp các kỹ thuật cắt bỏ đục lỗ và ghép da mà không có nguy cơ không trùng màu hoặc kết cấu da. Kỹ thuật này thường được sử dụng cho sẹo đáy vuông và sau khi sẹo được tách khỏi vùng da xung quanh, nó được kéo lên để hơi nhô lên so với mô xung quanh. Sự co lại của mô ghép xảy ra trong giai đoạn lành thương, dẫn đến bề mặt được làm phẳng [16]. Trong đục lỗ ghép da thay thế, sẹo sẽ bị loại bỏ và được thay thế bằng một mảnh da ghép toàn bộ có độ dày lớn hơn một chút, thường là từ vùng sau tai. Kỹ thuật này phù hợp với sẹo đáy nhọn có thành rõ hoặc sâu [37].
Vi kim (Microneedling)
Vi kim, còn được gọi là phương pháp kích thích collagen qua da, là một thủ thuật xâm lấn tối thiểu sử dụng kim nhỏ để đâm vào lớp biểu bì. Các thiết bị vi kim hiện đại chứa nhiều kim nhỏ, thường dài 0,5–1,5 mm, nằm trên một thân kim và lăn trên da để tạo ra nhiều vết đâm vào lớp sừng và lớp bì nhú [38]. Thủ thuật này tạo ra sự phân bố đều của các điểm chảy máu, gây ra nhiều vết xuất huyết nhỏ ở lớp bì, thúc đẩy một phức hợp các dòng thác các yếu tố tăng trưởng cuối cùng dẫn đến sản xuất collagen. Vi kim được nghiên cứu rộng rãi nhất trong điều trị sẹo mụn. Một đánh giá gần đây kết luận rằng mặc dù các nghiên cứu được phân tích có thiết kế không đồng nhất, nhưng có bằng chứng vừa phải để hỗ trợ việc sử dụng lăn kim như một biện pháp đơn trị liệu cho sẹo mụn, đặc biệt là sẹo đáy tròn [39, 40]. Vi kim liên quan đến tỷ lệ tác dụng phụ thấp. Các tác dụng phụ hiếm gặp và tạm thời, trong đó ban đỏ thoáng qua sau thủ thuật là phổ biến nhất.
Điều trị kết hợp
Có nhiều phương thức điều trị và lựa chọn cho từng bệnh nhân chủ yếu được xác định bởi loại sẹo hiện diện. Ngoài ra, hầu hết bệnh nhân có nhiều loại sẹo mụn. Do đó, phương thức điều trị đơn độc cho sẹo mụn không mang lại kết quả lý tưởng, đòi hỏi phải kết hợp điều trị. Laser vi điểm bóc tách có thể mang lại sự cân bằng tốt nhất giữa hiệu quả và tác dụng phụ. Laser không bóc tách có thể được cân nhắc ở những bệnh nhân có sẹo nhẹ hơn hoặc muốn tránh điều trị bóc tách. PDL và IPL có thể được sử dụng cho sẹo mụn đỏ hoặc sẹo mụn phì đại, và có thể kết hợp với các phương thức khác để giải quyết hoàn toàn hơn tình trạng khiếm khuyết teo da. Đối với tất cả các loại sẹo mụn trên mặt, laser vi điểm bóc tách, liệu pháp RF vi điểm hoặc vi kim có thể được sử dụng làm phương thức điều trị ban đầu. Đối với sẹo mụn ban đỏ, có thể sử dụng PDL hoặc IPL. Rối loạn sắc tố hoặc sắc tố sau viêm liên quan đến mụn có thể được làm giảm bằng laser sắc tố như laser toning. Các thủ thuật sau có thể áp dụng cho các loại mụn cụ thể khi sự cải thiện bị giới hạn với các phương thức điều trị trên. Đối với sẹo đáy nhọn, có thể sử dụng kỹ thuật CROSS và đục lỗ. Đối với sẹo đáy tròn, có thể sử dụng phương pháp cắt dưới da có hoặc không có chất làm đầy da. Đối với sẹo đáy vuông, có thể sử dụng thêm kỹ thuật CROSS hoặc đục lỗ. Vì sẹo mụn rất phức tạp và thay đổi ngay cả ở từng bệnh nhân, nên việc lựa chọn phương thức điều trị phù hợp cho từng bệnh nhân phải tính đến phạm vi sẹo, loại và hình thái sẹo, cũng như loại da của bệnh nhân. Các mục tiêu và kỳ vọng của bệnh nhân liên quan đến thời gian điều trị, số buổi điều trị, thời gian phục hồi và kết quả dự kiến cần được thảo luận rõ ràng để tối ưu hóa trải nghiệm điều trị và sự hài lòng của bệnh nhân.
Tài liệu tham khảo
- Goulden V, Stables GI, Cunliffe WJ. Prevalence of facial acne in adults. J Am Acad Dermatol. 1999;41:577–80.
- Koo JY, Smith LL. Psychologic aspects of acne. Pediatr Dermatol. 1991;8:185–8.
- Dreno B, Tan J, Kang S, Rueda MJ, Torres Lozada V, Bettoli V, et al. How people with facial acne scars are perceived in society: an online survey. Dermatol Ther (Heidelb). 2016;6:207–18.
- Chuah SY, Goh CL. The impact of post-acne scars on the qual- ity of life among young adults in Singapore. J Cutan Aesthet Surg. 2015;8:153–8.
- Goodman GJ, Baron JA. The management of postacne scarring. Dermatol Surg. 2007;33:1175–88.
- Rivera AE. Acne scarring: a review and current treatment modalities. J Am Acad Dermatol. 2008;59:659–76.
- Zouboulis CC. Acne and sebaceous gland function. Clin Dermatol. 2004;22:360–6.
- Zouboulis CC, Bohm M. Neuroendocrine regulation of sebocytes—a pathogenetic link between stress and acne. Exp Dermatol. 2004;13(Suppl 4):31–5.
- Alestas T, Ganceviciene R, Fimmel S, Muller-Decker K, Zouboulis CC. Enzymes involved in the biosynthesis of leukotriene B4 and prostaglandin E2 are active in sebaceous glands. J Mol Med (Berl). 2006;84:75–87.
- Nagy I, Pivarcsi A, Kis K, Koreck A, Bodai L, McDowell A, et al. Propionibacterium acnes and lipopolysaccharide induce the expression of antimicrobial peptides and proinflammatory cytokines/chemokines in human sebocytes. Microbes Infect. 2006;8:2195–205.
- Kurokawa I, Danby FW, Ju Q, Wang X, Xiang LF, Xia L, et al. New developments in our understanding of acne pathogenesis and treatment. Exp Dermatol. 2009;18:821–32.
- Koreck A, Pivarcsi A, Dobozy A, Kemeny L. The role of innate immunity in the pathogenesis of acne. Dermatology. 2003;206:96–105.
- Fabbrocini G, Annunziata MC, D’Arco V, De Vita V, Lodi G, Mauriello MC, et al. Acne scars: pathogenesis, classification and treatment. Dermatol Res Pract. 2010;2010:893080.
- Jacob CI, Dover JS, Kaminer MS. Acne scarring: a classification system and review of treatment options. J Am Acad Dermatol. 2001;45:109–17.
- Rao J. Treatment of acne scarring. Facial Plast Surg Clin North Am. 2011;19:275–91.
- Thiboutot D, Gollnick H, Bettoli V, Dreno B, Kang S, Leyden JJ, et al. New insights into the management of acne: an update from the Global Alliance to Improve Outcomes in Acne group. J Am Acad Dermatol. 2009;60:S1–50.
- Lacarrubba F, Verzi AE, Tedeschi A, Catalfo P, Nasca MR, Micali G. Clinical and ultrasonographic correlation of acne scars. Dermatol Surg. 2013;39:1683–8.
- Fife D. Practical evaluation and management of atrophic acne scars: tips for the general dermatologist. J Clin Aesthet Dermatol. 2011;4:50–7.
- Spring LK, Krakowski AC, Alam M, Bhatia A, Brauer J, Cohen J, et al. Isotretinoin and timing of procedural interventions: a systematic review with consensus recommendations. JAMA Dermatol. 2017;153:802–9.
- Fitzpatrick RE, Rostan EF, Marchell N. Collagen tightening induced by carbon dioxide laser versus erbium: YAG laser. Lasers Surg Med. 2000;27:395–403.
- Walia S, Alster TS. Prolonged clinical and histologic effects from CO2 laser resurfacing of atrophic acne scars. Dermatol Surg. 1999;25:926–30.
- Woo SH, Park JH, Kye YC. Resurfacing of different types of facial acne scar with short-pulsed, variable-pulsed, and dual-mode Er:YAG laser. Dermatol Surg. 2004;30:488–93.
- Alster TS, Lupton JR. Prevention and treatment of side effects and complications of cutaneous laser resurfacing. Plast Reconstr Surg. 2002;109:308–16. discussion 17–8.
- Cho SB, Lee SJ, Kang JM, Kim YK, Chung WS, Oh SH. The effi- cacy and safety of 10,600-nm carbon dioxide fractional laser for acne scars in Asian patients. Dermatol Surg. 2009;35:1955–61.
- Geronemus RG. Fractional photothermolysis: current and future applications. Lasers Surg Med. 2006;38:169–76.
- Alster TS, Tanzi EL, Lazarus M. The use of fractional laser photothermolysis for the treatment of atrophic scars. Dermatol Surg. 2007;33:295–9.
- Mahmoud BH, Srivastava D, Janiga JJ, Yang JJ, Lim HW, Ozog DM. Safety and efficacy of erbium doped yttrium aluminum garnet fractionated laser for treatment of acne scars in type IV to VI skin. Dermatol Surg. 2010;36:602–9.
- Ong MW, Bashir SJ. Fractional laser resurfacing for acne scars: a review. Br J Dermatol. 2012;166:1160–9.
- Zaleski-Larsen LA, Fabi SG, McGraw T, Taylor M. Acne scar treatment: a multimodality approach tailored to scar type. Dermatol Surg. 2016;42(Suppl 2):S139–49.
- Cameli N, Mariano M, Serio M, Ardigo M. Preliminary comparison of fractional laser with fractional laser plus radiofrequency for the treatment of acne scars and photoaging. Dermatol Surg. 2014;40:553–61.
- Simmons BJ, Griffith RD, Falto-Aizpurua LA, Nouri K. Use of radiofrequency in cosmetic dermatology: focus on nonablative treatment of acne scars. Clin Cosmet Investig Dermatol. 2014;7:335–9.
- Cho SB, Park CO, Chung WG, Lee KH, Lee JB, Chung KY. Histometric and histochemical analysis of the effect of trichloroacetic acid concentration in the chemical reconstruction of skin scars method. Dermatol Surg. 2006;32:1231–6. discussion 6.
- Lee JB, Chung WG, Kwahck H, Lee KH. Focal treatment of acne scars with trichloroacetic acid: chemical reconstruction of skin scars method. Dermatol Surg. 2002;28:1017–21. discussion 21.
- Hirsch RJ, Lewis AB. Treatment of acne scarring. Semin Cutan Med Surg. 2001;20:190–8.
- Wang F, Garza LA, Kang S, Varani J, Orringer JS, Fisher GJ, et al. In vivo stimulation of de novo collagen production caused by cross-linked hyaluronic acid dermal filler injections in photodamaged human skin. Arch Dermatol. 2007;143:155–63.
- Wollina U, Goldman A. Fillers for the improvement in acne scars. Clin Cosmet Investig Dermatol. 2015;8:493–9.
- Goodman G. Post acne scarring: a review. J Cosmet Laser Ther. 2003;5:77–95.
- Aust MC, Reimers K, Repenning C, Stahl F, Jahn S, Guggenheim M, et al. Percutaneous collagen induction: minimally invasive skin rejuvenation without risk of hyperpigmentation-fact or fiction? Plast Reconstr Surg. 2008;122:1553–63.
- Alam M, Han S, Pongprutthipan M, Disphanurat W, Kakar R, Nodzenski M, et al. Efficacy of a needling device for the treatment of acne scars: a randomized clinical trial. JAMA Dermatol. 2014;150:844–9.
- Hou A, Cohen B, Haimovic A, Elbuluk N. Microneedling: a comprehensive review. Dermatol Surg. 2017;43:321–39.
