Bệnh sản phụ khoa
Tiền sản giật theo BMJ: Định nghĩa, nguyên nhân, chẩn đoán, điều trị
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Biên dịch: Bác sĩ Vũ Tài – Học viện Quân y
nhathuocngocanh.com – Chủ đề: Tiền sản giật theo BMJ: Định nghĩa, nguyên nhân, chẩn đoán, điều trị
Tải file PDF Tại đây.
Tóm tắt
Hội chứng tăng huyết áp xảy ra ở phụ nữ mang thai sau 20 tuần tuổi, bao gồm tăng huyết áp khởi phát mới, dai dẳng kèm theo protein niệu hoặc bằng chứng ảnh hưởng đến toàn thân.
Tất cả phụ nữ mang thai có biểu hiện tăng huyết áp và protein niệu hoặc bằng chứng ảnh hưởng đến toàn thân cần được đánh giá và theo dõi chặt chẽ về tiền sản giật và các biến chứng của nó.
Sinh thai là phương pháp điều trị dứt điểm; quyết định về thời điểm và cách thức sinh chỉ được đưa ra sau khi đà đánh giá kỹ lưỡng về nguy cơ và lợi ích đối với mẹ và bé.
Các biện pháp quản lý chính khác bao gồm liệu pháp hạ huyết áp, kiểm soát cơn co giật và hạn chế dịch.
Tỷ lệ tử vong mẹ cao nhất sau sinh vì vậy cần duy trì cảnh giác trong thời kỳ hậu sản.
Có thể xảy ra ở những lần mang thai sau đó; do đó, phụ nữ nên được tư vấn về các nguy cơ.
Định nghĩa
Một rối loạn của thai kỳ liên quan đến tăng huyết áp khởi phát mới (được định nghĩa là huyết áp tâm thu > 140 mmHg và/hoặc tâm trương > 90 mmHg), thường xảy ra nhất sau 20 tuần tuổi thai và thường gần đù tháng. Mặc dù thường đi kèm với protein niệu khởi phát mới, tăng huyết áp và các dấu hiệu hoặc triệu chứng khác của tiền sản giật có thể xuất hiện ở một số phụ nữ khi không có protein niệu. [ I ]
Dịch tễ
Trong khi tỷ lệ mắc mới chính xác thì không rõ, tiền sản giật đã được báo cáo là xảy ra ở khoảng 4% tổng số thai kỳ ở Hoa Kỳ. Khi số liệu bao gồm có những bệnh nhân phát triển tiền sản giật sau sinh, tỷ lệ mắc mới từ 2% đến 8% tồng số thai kỳ trên toàn thế giới. [5]
Tỷ lệ mắc bệnh nặng và biến chứng thì khác nhau. Bệnh nặng, có liên quan đến tăng nguy cơ bệnh tật và tử vong, có tỷ lệ mắc chi 0,5% ờ các nước phát triển, [6] nhưng tăng lên trên 1% ở các nước có thu nhập thấp. [7] Tương tử, tỷ lệ mắc các biến chứng như sàn giật cũng rất khác nhau. Ớ các nước phát triển, sàn giật được ước tính ảnh hưởng đến 5-7 ca trong 10.000 ca. [8] Tuy nhiên, ở các quốc gia có thu nhập thấp, tỷ lệ mắc sản giật cao hơn đáng kể, với ước tính ở một số quốc gia lên đến 100 trên 10.000. [8]
Nguyên nhân
Tiền sản giật liên quan đến sự thất bại của quá trình xâm nhập bình thường của các tế bào nguyên bào nuôi dần đến sự thích nghi kém của các tiểu động mạch xoắn ốc của mẹ và có liên quan đến các rối loạn cường bánh nhau như đái tháo đường, chửa trứng và đa thai. [9]
Có nhiều tố nguy cơ làm tăng xác suất mắc bệnh và mức độ bệnh, bao gồm con so, tiền sứ mẹ hoặc tiền sử gia đình có người bị tiền sản giật, chỉ số khối cơ thể > 30, tuổi mẹ > 40, đa thai, đái tháo đường tiền thai kỳ, bệnh tự miễn, bệnh thận, tăng huyết áp mạn tính, và khoảng thời gian từ 10 năm trở lên kể từ lần mang thai trước. Tuy nhiên, những yếu tố nguy cơ này không giải thích cho tất cả các trường hợp và các biến chứng như sản giật, hội chứng HELLP (một dạng phụ của tiền sản giật nặng đặc trưng bởi tan máu [H], tăng men gan [EL] và tiểu cầu thap [LP]), và thai chậm tăng trưởng không có ở tất cả các bệnh nhân.
Sinh lý bệnh
Tiền sản giật liên quan đến sự thất bại của quá trình xâm nhập bình thường của các tế bào nguyên bào nuôi dẫn đến sự thích nghi kém của các tiểu động mạch xoắn ốc của mẹ. [9]Các tiểu động mạch của mẹ là nguồn cung cấp máu cho thai nhi. Sự thích nghi kém của các mạch máu này có thể cản trở sự phát triển nhung mao bình thường dẫn đến suy nhau thai và do đó, thai chậm tăng trưởng. Sinh lý bệnh của quá trình xâm nhập nguyên bào nuôi không thỏa đáng này có thể do nhiều yếu tố, với di truyền, miễn dịch học và rối loạn chức năng nội mô đều đóng một vai trò nhất định. Mức độ và tính đặc hiệu mà biểu hiện gen nhau thai thay đổi trong tiền sản giật vần chưa được hiểu biết đầy đủ. Tăng nồng độ các cytokine tiền viêm và chống tạo mạch trong tuần hoàn mẹ có thể góp phần vào tình trạng co mạch nhau thai và giảm oxy máu sau đó.
Đáp ứng toàn thân của mẹ dẫn đến co mạch và rò rỉ mao mạch, dẫn đến tăng huyết áp và các biến chứng như:
- Phù và rối loạn điều hòa mạch máu não
- Phù và rối loạn điều hòa mạch máu gan
- Phù phổi.
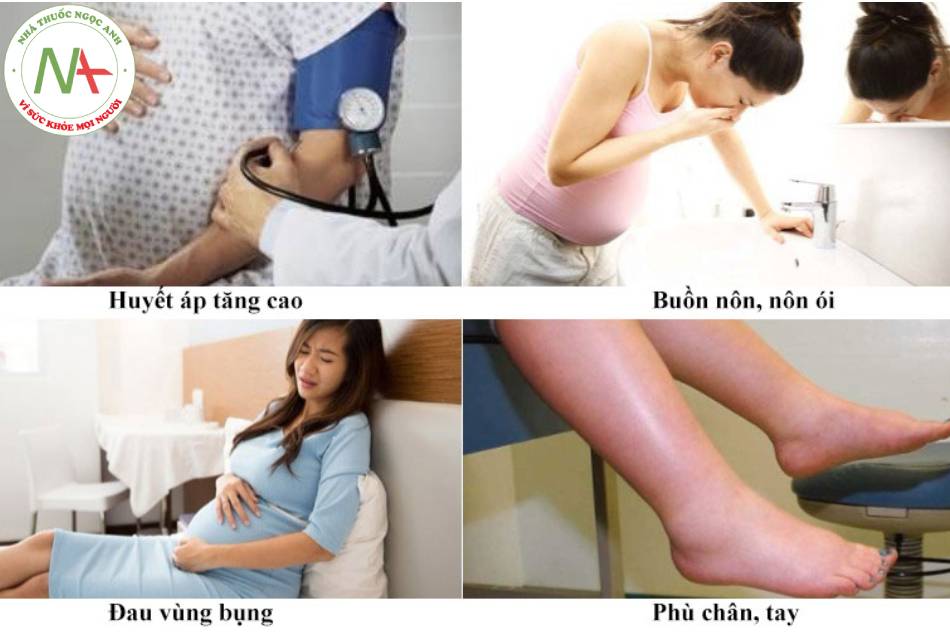
Mặc dù biểu hiện lâm sàng không xuất hiện cho đến khi thai được 20 tuần tuổi, nhưng những thay đổi sinh lý bất thường có thế xảy ra ngay từ sớm trong ba tháng đầu. Nó đã được gợi ý bời sự hiện diện của các dấu ấn sinh học khác nhau, như:
- Protein huyết tương A liên quan đến thai kỳ
- ADAM 12 (a disintegrin and metalloproteinase 12)
- Yếu tố tăng trưởng nhau thai
- Soluble endoglin
- Soluble fms-like tyrosine kinase 1.112]
Phân loại
American College of Obstetricians and Gynecologists: Phân loại mức độ:
Phân loại bệnh và mức độ nặng dựa vào sổ đo huyết áp (HA) và liệu có dấu hiệu toàn thân hay không.
- Tiêu chuẩn chẩn đoán
- Huyết áp tâm thu 140-159 mmHg và/hoặc tâm trương 90-109 mmHg và protein niệu > 300mg/24 giờ; hoặc que thử nước tiểu > 2+ (chi sử dụng nếu các phương pháp định lượng khác không có sẵn); hoặc tỉ số protein: creatinin là > 0,3 mg/dL.
- Huyết áp tâm thu 140-159 mmHg và/hoặc tâm trương 90-109 mmHg và không có protein niệu, có bất kỳ dấu hiệu nào sau đây:
- Giảm tiểu cầu, số lượng tiểu cầu < 100.000/microlitre
- Creatinin huyết thanh >1,1 mg/L hoặc tăng gấp đôi nồng độ creatinin huyết thanh khi không có bệnh thận khác
- Suy giảm chức năng gan, nồng độ transaminase gan trong máu cao gấp đôi nồng độ bình thường
- Phù phổi
- Đau đầu khởi phát mới không đáp ứng với thuốc và không giải thích được bằng các chẩn đoán khác hoặc các triệu chứng thị giác.
- Các đặc điểm nặng
- Huyết áp tâm thu > 160 mmHg và/hoặc tâm trương >110 mmHg (hai lần cách nhau ít nhất 4 giờ, trừ khi liệu pháp hạ huyết áp được bắt đầu trước thời điểm này)
- Giảm tiểu cầu, số lượng tiểu cầu < I 00,000/microlitre
-
- Creatinin huyết thanh >1,1 mg/L hoặc tăng gấp đôi nồng độ creatinin huyết thanh khi không có bệnh thận khác
- Suy giảm chức năng gan, nồng độ transaminase gan trong máu cao gấp đôi nồng độ bình thường và đau vùng thượng vị hoặc *4 trên bên phải dữ dội dai dẳng không đáp ứng với thuốc và không giải thích được bằng các chẩn đoán khác
- Phù phổi
- Đau đầu khởi phát mới không đáp ứng với thuốc và không giải thích được bằng các chẩn đoán khác
- Rối loạn thị giác.
Hội chứng HELLP là một kiểu phụ của tiền sản giật nặng, đặc trưng bời tan máu (H), tăng men gan (EL) và tiểu cầu thấp (LP). Chẩn đoán và quản lý hội chứng HELLP không được tháo luận chi tiết ờ chủ đề này.
National Institute for Health and Care Excellence: Phân loại mức độ (UK):
Mức độ nặng của bệnh dựa trên đánh giá lâm sàng toàn diện, bao gồm cá đo HA và xem xét một loạt các mối lo ngại tiềm ẩn, có thể bao gồm bất kỳ điều nào sau đây:
- Huyết áp tâm thu duy trì > 160 mmHg
- Bất kỳ xét nghiệm sinh hóa hoặc huyết học nào của bà mẹ mà gây lo ngại: ví dụ. khởi phát mới và dai dẳng:
- Tăng creatinine (> 90 micromol/L, > 1 mg/lOOmL), hoặc
- Tăng alanine transaminase (> 70 ÍU/L, hoặc 2 lần giới hạn trên bình thường), hoặc
- Giảm số lượng tiểu cầu (< 150,000/microlitre)
- Các dấu hiệu sán giật sắp xảy ra
- Các dấu hiệu phù phổi sắp xảy ra
- Các dấu hiệu khác của tiền sản giật nặng
- Nghi ngờ tổn hại thai nhi
- Bất kỳ dấu hiệu lâm sàng nào khác gây lo ngại
Bệnh nặng được mô tả là tiền sản giật:
- Tăng huyết áp nặng không đáp ứng với điều trị, hoặc
- Có liên quan đến đau đầu dữ dội liên tục hoặc tái phát, ám điểm thị giác, buồn nôn hoặc nôn, đau vùng thượng vị, thiêu niệu và tăng huyết áp nặng, cũng như
- Sự xấu dần đi ở các xét nghiệm máu như tăng creatinin hoặc transaminase gan hoặc giảm số lượng tiểu cầu, hoặc suy giảm sự tăng trưởng thai nhi hoặc các dấu hiệu Doppler bất thường.
Dự phòng sơ cấp
Aspirin liều thấp (uống 75-150 mg/ngày bắt đầu từ 11-14 tuần tuổi thai) làm giảm tỷ lệ mắc và mức độ nặng của tiền sản giật. Tác dụng dường như đồng nhất trên tất cả các nhóm nguy cơ, nhưng việc sử dụng thuốc nên nhắm vào nhóm nguy cơ cao như những người bị tăng huyết áp, đái tháo đường, bệnh thận, bệnh tự miễn, đa thai, chỉ số khối cơ thể > 30 , tuổi mẹ > 40 tuổi, hoặc khoáng thời gian > 10 năm kể từ lần mang thai trước đó. Phân tích gộp các thứ nghiệm ngẫu nhiên có đối chứng gợi ý ràng lợi ích của aspirin có thế bị giới hạn trong việc ngăn ngừa bệnh khởi phát sớm thay vì đủ tháng và chỉ khi được dùng với liều > 100mg/ngày.
Điều quan trọng là phái tối ưu hóa điều trị tăng huyết áp và bệnh thận trước khi mang thai. Giảm cân có kiểm soát làm giảm tỷ lệ mắc tiền sản giật. Tập thể dục trong thai kỳ nên được khuyến khích nếu không có biến chứng, bao gồm các bệnh đi kèm của mẹ và các yếu tố nguy cơ chảy máu hoặc sinh non. Chương trình tập thể dục thường xuyên có giám sát có thố làm giảm nguy cơ tiền sản giật, không phụ thuộc vào chỉ số khối cơ thể.
Các nghiên cứu dịch tễ học phát hiện ra rằng chế độ ăn uống ít canxi có liên quan đến tiền sản giật. Một tổng quan của Cochrane cho thấy việc bổ sung canxi liều cao (>1g mỗi ngày) làm giảm nguy cơ tiền sản giật và sinh non so với giả dược. Ờ nhóm dân số có lượng canxi trong chế độ ăn uống thấp. Tổ chức Y tế Thế giới khuyến cáo rằng phụ nữ mang thai nên bổ sung 1,5g đến 2.0 g canxi mỗi ngày để giảm mức độ nặng của tiền sản giật. Tuy nhiên, cần có các nghiên cứu lớn. chất lượng cao về việc bổ sung canxi từ giai đoạn đầu thai kỳ ở nhiều liều lượng và ở các quần thể khác nhau.
Phụ nữ bị tăng huyết áp. bao gồm cả những người bị tăng huyết áp tâm trương đơn độc khi đặt lịch khám, nên được theo dõi trong một chương trình giám sát gia tăng tần suất.
Sàng lọc
Tất cả phụ nữ mang thai nên được thăm khám thường xuyên trong suốt thai kỳ và đo huyết áp (HA). Nếu phát hiện tăng huyết áp (được định nghĩa là HA > 140 mmHg và/hoặc 90 mmHg), bắt buộc phái phân tích nước tiểu. Nếu tình trạng này vẫn tiếp diễn, cần phải gia tăng mức độ chăm sóc đen một trung tâm đánh giá hoặc nhập viện, tùy thuộc vào các dấu hiệu và triệu chứng. Doppler động mạch tử cung có thể có giá trị hạn chế trong việc dự đoán khởi phát bệnh và do đó không được khuyến cáo như một công cụ sàng lọc độc lập.
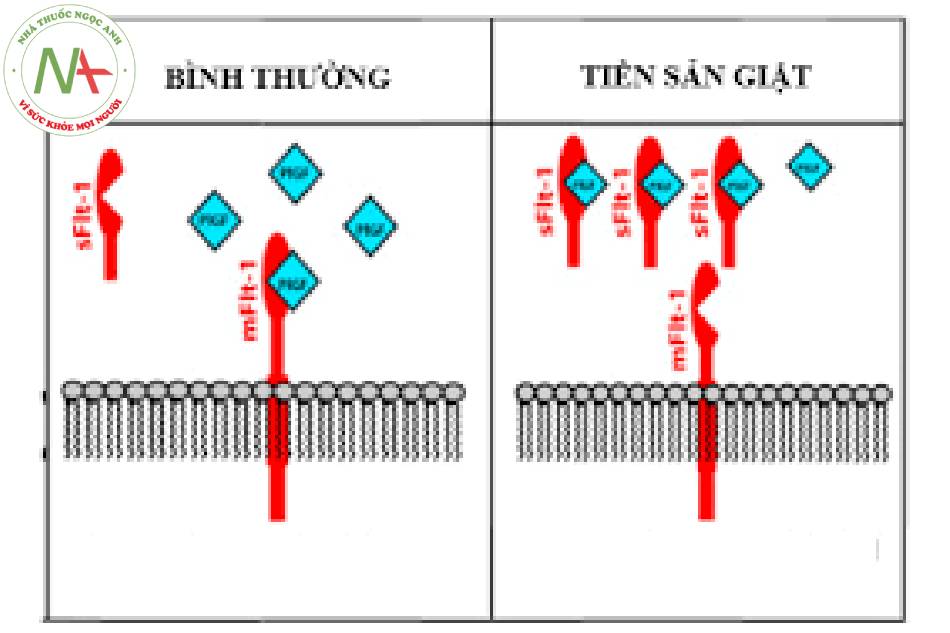
Các xét nghiệm sàng lọc dấu ấn sinh học phản ánh sự phát triển của nhau thai, như tỷ lệ sFlt-1: yếu tố tăng trưởng nhau thai (PLGF) hoặc PLGF đơn thuần, có sần và có bằng chứng ủng hộ việc sử dụng P1GF như là một xét nghiệm chẩn đoán. Các nghiên cứu xác định độ nhạy, độ đặc hiệu và giá trị cut-off sẽ giúp thiết lập ứng dụng lâm sàng của các dấu ấn sinh học này như các xét nghiệm sàng lọc. Có khả năng cần phải kết hợp các dấu ấn sinh học này. [471 Các lưu đồ dự đoán sử dụng kết hợp các dấu ấn sinh học và tiền sử người mẹ vẫn chưa cho thấy đù độ nhạy để được khuyến nghị dùng trong lâm sàng. [47] [48] Một nghiên cứu đoàn hệ tiến cứu trên 16.747 thai kỳ phát hiện răng kết hợp tiền sử người mẹ, các dấu ấn sinh học và Doppler động mạch tử cung có thể đạt được tỷ lệ phát hiện 82,4% (CI 95% 76,1% đến 88,7%) đối với tiền sản giật non tháng.
Ớ Anh, ít nhất 50% bệnh nhân bị tiền sản giật được phát hiện bằng khám sàng lọc ở các lần khám tiền sản. Tuy nhiên, nhiều nơi ở các nước đang phát triển, biểu hiện bệnh chủ yếu là cấp tính, do không có sẵn các công cụ sàng lọc.
Dự phòng thứ cấp
Aspirin liều thấp (bắt đầu từ 12-14 tuần tuổi thai) được khuyến cáo ở những lần mang thai sau đó. Nếu nguy cơ tiền sản giật được cho là cao (ví dụ, bệnh khởi phát sớm trước đó, bệnh nặng) thì lợi ích là rõ ràng. Tuy nhiên, chúng ít rõ ràng hơn ở bệnh nhẹ đen trung bình hoặc bệnh khởi phát muộn, dù sao thì kết cục thường tốt.
Có một số bằng chứng cho thấy heparin trọng lượng phân tử thấp, có hoặc không có aspirin, có thể làm giám suy chức năng nhau thai trong tiền sản giật, nhưng hiện nay không có các nghiên cứu về tính an toàn lâu dài.
Bệnh sử ca bệnh
Bệnh sử ca bệnh #1
Một thai phụ 25 tuổi đến khám thai định kỳ. Cô ấy đang mang thai 32 tuần tuổi và không có bất kỳ triệu chứng gì. Khi thăm khám, huyết áp (HA) của cô là 145/95 mmHg và phân tích nước tiểu cho thấy có protein niệu (2+). Cô ấy được chuyển đến đơn vị chăm sóc tiền sản ban ngày, xác nhận lượng protein trong nước tiểu là 1,5 g/24 giờ. Các xét nghiệm thêm cho thấy men gan tăng; tuy nhiên, tiểu cầu và tất cả các xét nghiệm khác đều bình thường.
Bệnh sử ca bệnh #2
Một phụ nữ 35 tuổi có biểu hiện đau đầu dữ dội và đau bụng cấp lúc thai được 37 tuần. Cô ấy đã đi khám thai định kỳ 4 ngày trước đó mà không có dấu hiệu hoặc triệu chứng nào được báo cáo hoặc quan sát thấy. Khi thăm khám, HA của cô ấy là 165/110 mmHg và phân tích nước tiểu cho thấy protein niệu (3+). Cô ấy được nhập viện và bắt đầu dùng labetalol.
Các biểu hiện khác
Tiền sản giật cũng có thể được phát hiện khi thăm khám thường quy vì thai giảm cử động hoặc nói chung là cảm thấy không khỏe. International Society for the Study of Hypertension in Pregnancy coi rối loạn chức năng tứ cung nhau, dẫn đến giảm sự tăng trưởng của thai nhi, là một trong vài tình trạng khởi phát mới có thể xác định tiền sản giật khi đi kèm với tăng huyết áp thai kỳ. [3| Do đó, những phụ nữ có con bị ánh hường bơi thai chậm tăng trướng nên được điều tra một cách phù hợp về tình trạng tiền sản giật. Các triệu chứng không phổ biến bao gồm khó thở và rối loạn thị giác. Tất cả những phụ nữ có các triệu chứng bất thường trong thai kỳ nên được điều tra về tình trạng tiền sản giật.
Cách tiếp cận chẩn đoán từng bước
Chẩn đoán tiền sản giật nên được đưa ra khi có tăng huyết áp dai dẳng, khởi phát mới, thường kèm theo protein niệu sau 20 tuần tuổi thai. Không có tăng huyết áp loại trừ chẩn đoán, mặc dù có các tình trạng liên quan, như hội chứng HELLP, có thể có và không có tăng huyết áp. Hội chứng HELLP là một kiểu phụ của tiền sản giật nặng, đặc trưng bởi tan máu (H), tăng men gan (EL) và tiểu cầu thấp (LP). Sự hiện diện của protein niệu không còn là bắt buộc trong chẩn đoán tiền sản giật; ảnh hưởng toàn thân hoặc thai chậm tăng trưởng cùng với tăng huyết áp là đủ để đáp ứng tiêu chuẩn chẩn đoán, ngay cả khi không có protein niệu. Sau khi chẩn đoán, đánh giá thai nhi nên được thực hiện cùng với các xét nghiệm thêm của mẹ đố đánh giá ảnh hưởng toàn thân.
Nếu có các dấu hiệu và triệu chứng của tiền sản giật nặng hoặc các biến chứng, cần điều trị ngay lập tức. Sau khi xác nhận chẩn đoán, hoặc nếu có lo ngại về sức khỏe của mẹ hoặc thai nhi, thai phụ nên được đưa vào cơ sở chăm sóc sản khoa để quản lý.
Bệnh sử
Tiền sản giật xảy ra ở phụ nữ sau 20 tuần tuổi thai. [ 1 ] [2] [381 Các yếu tố nguy cơ chính bao gồm con so, tiền sử gia đinh dương tính, tiền sản giật ở lần mang thai trước đó, chỉ số khối cơ thể > 30, tuổi mẹ > 40 đa thai, tăng huyết áp thai kỳ (tăng huyết áp xuất hiện sau 20 tuần tuổi thai khi không có cà protein niệu và các triệu chứng toàn thân), đái tháo đường tiền thai kỳ, hội chứng buồng trứng đa nang, bệnh tự miễn, bệnh thận hoặc tăng huyết áp mạn tính.
Thai phụ có thể không có triệu chứng và được chẩn đoán khi đi khám định kỳ ờ phòng khám, hoặc cô ấy có thể biểu hiện cấp tính và các triệu chứng sau.
- Đau đầu: thường ờ vùng trán; sự hiện diện cùa triệu chứng này phân loại tiền sản giật là nặng. Xảy ra ở khoảng 40% bệnh nhân mắc bệnh nặng, và là một trong số ít các triệu chứng dự báo tăng nguy cơ sàn giật.
- Đau bụng trên: thường ờ 1/4 trên bên phải; xảy ra ờ khoảng 16% bệnh nhân mắc bệnh nặng, và là một triệu chứng lâm sàng của hội chứng HELLP.
- Rối loạn thị giác: ánh sáng lóe lên (cảm nhận thay ánh sáng lóe lên ở thị trường) ám điểm và co thắt mạch võng mạc thì tương đổi hiểm, nhưng dự báo tăng nguy cơ sản giật. Mù vỏ não cảnh báo cho bác sĩ lâm sàng về tình trạng phù não nề.
- Khó thở: do phù phổi và có thể làm phức tạp tình trạng tiền sản giật. Nếu xảy ra sau khi sinh, nó là một trong những nguyên nhân chính gây tứ vong mẹ.
- Co giật: bắt buộc nhập viện vào đơn chăm sóc đặc biệt, ổn định và sinh.
- Thiểu niệu: có thế liên quan với phù tang. Bệnh nhân có nguy cơ cao nhất sau sinh, khi phù phổi cấp có khả năng xảy ra hơn.
Sự hiện diện của các triệu chứng này, cùng với tăng huyết áp có hoặc không có protein niệu, phân loại tiền sản giật là nặng. 111 Nếu cử động thai giám, cần siêu âm đánh giá thai ngay.
Khám thực thể
Tăng huyết áp (được định nghĩa là huyết áp [HA] tâm thu > 140 mmHg và/hoặc tâm trương > 90 mmHg) ở phụ nữ trước đó có huyết áp bình thường. Nên thực hiện đo ít nhất 2 lần, cách nhau ít nhất 4 giờ. [ I ]
Phù rất phổ biến, nhưng không thể phân biệt với các nguyên nhân gây phù khác, và do đó không nên sử dụng trong chẩn đoán. Tăng phản xạ và/hoặc giật rung hiếm gặp và ít có giá trị trong đánh giá lâm sàng. [38] Soi đáy mắt hiếm khi bất thường, nhưng nếu có thì có nghĩa là tăng huyết áp mạn tính nền.
Nếu tử cung nhỏ so với tuổi thai, điều này có nghĩa là thể tích nước ối giảm, có thể là dấu hiệu chậm tăng trưởng và cần phải đánh giá siêu âm thai. Thai chậm tăng trường được phát hiện ớ khoáng 30% phụ nữ bị tiền sản giật.
Phân tích nước tiểu
Test que thử có thế được sử dụng để sàng lọc sự hiện diện của protein trong nước tiểu. Test que thử với đầu đọc tự động chính xác hơn phân tích trực quan.
Protein niệu kết hợp với tăng huyết áp trong phạm vi tiền sản giật cần chuyển đến đơn vị chuyên khoa hoặc nhập viện để đánh giá. Trong trường hợp không có protein niệu hoặc các dấu hiệu toàn thân của tiền sản giật, cần tìm kiếm chấn đoán thay thế.
Xét nghiệm chẩn đoán tiêu chuẩn để ước lượng protein niệu là mẫu nước tiểu 24 giờ, với mức chẩn đoán được coi là sự bài xuất qua nước tiếu > 0,3 g protein/24 giờ. Sự hiện diện của protein niệu > 5g/24 giờ không còn được dùng như một dấu hiệu đánh giá mức độ nặng, vì mức độ protein niệu không liên quan đến kết cục. [1] [2]
Hoàn thành việc lấy mẫu nước tiểu 24 giờ là điều bất tiện đối với phụ nữ; nếu có, các xét nghiệm mẫu nước tiểu ngẫu nhiên thay thế như tỷ số protein: creatinin (PCR. chẩn đoán khi kết quà > 30 mg/mmol) và tỉ số albumin: creatinin (ACR, chấn đoán khi kết quà >8 mg/mmol) được ưu tiên [1] [2] [38]
Bởi vì mức độ protein niệu không tương quan với kết cục, không có bất kỳ lợi ích nào về việc phân tích nước tiểu lặp lại thường xuyên khi đã có chẩn đoán. [2]
Đánh giá thai
Cần đánh giá siêu âm thai ngay nếu cử động thai giảm hoặc nghi ngờ thai chậm tăng trương. Sinh trắc học thai nhi nên được sử dụng đế chẩn đoán hoặc loại trừ thai chậm tăng trưởng, mặc dù sự tăng trưởng chỉ có thể được đánh giá đầy đủ khi scan được thực hiện cách nhau 2 tuần.
Các phương pháp đánh giá thai nhi khác nên được thực hiện ở tất cả bệnh nhân, ban đầu bằng các xét nghiệm sau: [1] [2] [38]
- Đo tốc độ Doppler động mạch rốn là công cụ đánh giá chính. Nó làm giảm tỷ lệ tử vong chu sinh và hỗ trợ ra quyết định tốt hơn, dẫn đến các quyết định sinh phù hợp hơn. Nên được thực hiện khi nhập viện và, nếu bình thường, lặp lại hai lần mỗi tuần. Neu bất thường, có thế cần theo dõi tích cực hơn bằng các phương tiện khác, bao gồm đánh giá Doppler các mạch máu khác của thái và biểu đồ cơn co tử cung – tim thai. Có thể cần sinh trong vòng vài ngày.
- Biểu đồ cơn co tử cung – tim thai được khuyến cáo để đánh giá tình trạng sức khỏe của thai nhi, nhưng ít có giá trị tiên lượng. Nó nên được thực hiện ban đầu, và sau đó không quá hai lần mỗi tuần, trừ khi có nguyên nhân gây lo ngại như chảy máu âm đạo, thai giảm cử động hoặc tăng mức độ nặng của bệnh.
- Đánh giá nước ối, túi ối sâu nhất được ưu tiên hơn chi số ối. Có thể dễ dàng kết hợp với đo tốc độ Doppler động mạch rốn.
Các nghiên cứu khác đối với mẹ
Công thức máu toàn bộ, creatinin huyết thanh và xét nghiệm chức năng gan (LFTs), tất cả các chi số này đều hữu ích đố đánh giá sự tiến triển của bệnh, và do đó được khuyến cáo cho tất cả bệnh nhân sau khi phân tích nước tiểu và đánh giá thai ban đầu.
Creatinin huyết thanh tăng gợi ý bệnh thận nền. Mặc dù tăng acid uric huyết thanh có liên quan đến tiền sản giật nặng, nhưng nó không có giá trị chẩn đoán. Giảm tiểu cầu và tăng nồng độ transaminase là một phần để chẩn đoán hội chứng HELLP. số lượng tiểu cầu là tiêu chí chính được sử dụng để phân loại mức độ nặng của hội chứng HELLP. Neu số lượng tiểu cầu < 100 X 109/L, cần tiến hành sàng lọc đông máu toàn bộ và LFTs. Neu số lượng tiểu cầu > 100 X 109/L, các xét nghiệm đông máu chuyên sâu hơn thường không được khuyến cáo.
UK National Institute for Health and Care Excellence (NICE) (NICE) ủng hộ việc sử dụng xét nghiệm yếu tố tăng trưởng nhau thai (P1GF) để loại trừ chẩn đoán tiền sản giật (trong vòng 14 ngày kể từ ngày xét nghiệm) ở phụ nữ từ 20 tuần đến 34 tuần cộng 6 ngày tuổi thai. [21 [39] Một thí nghiệm đối chứng ngẫu nhiên theo nhóm báo cáo thời gian chẩn đoán nhanh hơn và tỷ lệ mắc các kết cục bất lợi nghiêm trọng ở mẹ thấp hơn ở các đơn vị thai sàn có sẵn kết quá P1GF, so với những đơn vị có kết quả P1GF được giấu kín (đối chứng). [40] Thời gian trung bình để chẩn đoán tiền sản giật là 4,1 ngày với xét nghiệm được giấu kín so với 1,9 ngày với xét nghiệm được tiết lộ (time ratio 0,36, CI 95% 0,15 đến 0,87; p = 0,027). Kết cục bất lợi nghiêm trọng ở mẹ được báo cáo ờ 24 (5%) trong số 447 phụ nữ trong nhóm thí nghiệm với xét nghiệm được giấu kín so với 22 (4%) trong số 573 phụ nữ trong nhóm thử nghiệm với xét nghiệm được tiết lộ (adjusted odds ratio 0,32, CI 95% 0,11 to 0,96; p = 0,043 ) Kct cục chu sinh không bị ảnh hưởng. [40]
NICE cũng khuyến cáo xét nghiệm miễn dịch Elecsys về tý số sFlt-1/PlGF như một giải pháp thay thế cho xét nghiệm P1GF đơn thuần, mặc dù nhu cầu hỏi bệnh sử và thăm khám truyền thống vẫn là tối quan trọng. Tương tự, vẫn chưa rõ liệu việc sử dụng các xét nghiệm này có mang lại bất kỳ lợi ích nào cho kết cục chu sinh hay không và do đó, cần phải đánh giá tình trạng sức khỏe của thai nhi, như đã mô tả ở trên.
Các yếu tố nguy cơ
Mạnh
Con so
- Tiền sản giật có mối liên quan chặt chẽ với mang thai con so. Tỷ lệ mắc bệnh ở những bệnh nhân này cao gấp đôi so với những thai phụ mang thai con rạ. Điều này được cho là do phát triển khả năng dung nạp với các yếu tố miễn dịch đặc hiệu sau lần mang thai đầu tiên, vì vậy làm giảm nguy cơ ớ những lần mang thai tiếp theo. Các yếu tố miễn dịch này có nhiều khả năng liên quan đến sự thích nghi của nhau thai, nơi mà sự tương tác giữa các yếu tố miễn dịch của mẹ và bố tích cực nhất. Tuy nhiên, một số chuyên gia tin rằng tiền sản giật được thúc đẩy bởi các mảnh vụn nhau thai trong tuần hoàn hệ thống, điều này một lần nữa cho phép các yếu tổ của người mẹ ảnh hưởng đến đáp ứng toàn thân. [2] [9] [10] [15] [16]
Tiền sản giật ở thai kỳ trước đó
- Nguy cơ tái phát khoảng 10% đến 50%, mặc dù nó được cho là cao hơn ở những người có bệnh khởi phát sớm trước đó (tức là <30 tuần) hoặc bệnh nặng và thấp hơn ở những người bị bệnh nhẹ-vừa hoặc khởi phát muộn . Do nguy cơ tái phát giám khi thay đổi bạn tình, nguy cơ tăng ở những bệnh nhân này có khả năng là do không dung nạp được yếu tố miễn dịch đặc hiệu. [2] [9] [10]
Tiền sử gia đình bị tiền sản giật
- Nếu mẹ bị tiền sản giật, con gái có 25% cơ hội mắc bệnh này. Tương tự, nếu chị hoặc em gái bị tiền sản giật, thì có 1/3 cơ hội mắc bệnh này. Những phát hiện này gợi ý một thành phần di truyền với tình trạng. Mặc dù một số nghiên cứu đã gợi ý mối liên quan với các dấu ấn di truyền khác nhau, nhưng vẫn cần các nghiên cứu lớn hơn. [2] [10] [17] [18]
BMI >30
- Liên quan đến tăng nguy cơ tiền sản giật. Nguy cơ tăng lên khi BM1 tăng, trở nên đáng kể hơn khi BMI > 35.
- Các lý do cho điều này là do nhiều yếu tố, nhưng có thồ bao gồm chẩn đoán quá mức do khó khăn khi đo huyết áp và thực tế. mô mõ là nguồn cung cấp dồi dào các chất trung gian gây viêm, do đó khiến phụ nữ béo phì có nhiều khả năng gia tăng đáp ứng viêm quá mức. [10] [20]
Tuổi mẹ > 40
- Mang thai ở tuổi quá trễ hoặc quá già có liên quan đến tiền sản giật. Phụ nữ > 40 tuổi có nguy cơ mắc bệnh và tử vong cao gấp 4 lần so với phụ nữ < 25 tuổi. Điều này có thể là do sự thích nghi sinh lý thay đổi khi mang thai và sự gia tăng các bệnh đi kèm. [2] [10]
Đa thai (song thai)
- Mối liên quan giữa tiền sản giật và đa thai đã được ghi nhận. Dữ liệu thuyết phục nhất ờ các trường hợp mang thai đôi. Tỷ lệ bệnh tật và tử vong liên quan đến tiền sản giật gia tăng ở những bệnh nhân mang thai đôi. [2] [10] [21]
Hiếm muộn
- Phụ nữ hiếm muộn có nguy cơ bị các kết cục thai kỳ bất lợi cao hơn bao gồm tiền sản giật. [22] Mối liên quan này không phụ thuộc vào tuổi mẹ và tình trạng đa thai. Ờ những thai kỳ mà có phôi được hiến tặng, tỷ lệ mắc tiền sản giật cao hơn đáng kể. [23]
Tăng huyết áp thai kỳ
- Trên 25% bệnh nhân bị tăng huyết áp thai kỳ (tăng huyết áp sau 20 tuần tuổi thai mà không có cà protein niệu và các triệu chứng toàn thân) sẽ bị tiền sản giật. 111 Do đó, những bệnh nhân này nên được theo dõi chặt chẽ.
Đái tháo đường tiền thai kỳ
- Đái tháo đường có liên quan đến nhau thai lớn hơn so với trung bình và gia tăng bệnh viêm mạch máu, do đó có nguy cơ tiềm ẩn các yếu tố kích hoạt nhau thai và mức độ đáp ứng của mẹ. [2] [10] [21] [24]
Hội chứng buồng trứng đa nang (PCOS)
- Phụ nữ có PCOS có thể dề bị tiền sản giật do tăng nguy cơ béo phì, đái tháo đường type 2 và điều trị hiếm muộn. [2] [10] [21] [25]
Bệnh tự miễn
- Phụ nữ mắc bệnh tự miễn, đặc biệt những người có hội chứng kháng thể kháng phospholipid, tăng nguy cơ bị tiền sản giật, mặc dù có thê khó phân biệt hai tình trạng này. 12Ị [10] [211
- Bệnh nhân mắc bệnh tự miễn có thế có bệnh mạch máu từ trước làm trầm trọng thêm tình trạng tiền sản giật, dẫn đến bệnh nặng.
- Có thể xảy ra đợt bùng phát cấp tính sau sinh, nhưng điều này có nhiều khả năng là do bệnh tự miễn dịch nền.
Bệnh thận
- Phụ nữ mắc bệnh thận có thể đã bị tăng huyết áp và protein niệu, do đó gây khó khăn trong việc chẩn đoán tiền sán giật. Tuy nhiên, tỷ lệ mắc tiền sản giật ở phụ nữ mắc bệnh thận thuộc bất kỳ type nào được cho là khoáng 25%. Sự hiện diện của bất kỳ bệnh tự miễn nào cũng có thể làm tăng thêm tỷ lệ mắc bệnh. [2] 110] [21]
Bệnh mạch máu tồn tại trước đó và tăng huyết áp mạn tính
- Tỷ lệ tiền sản giật ở phụ nữ bị tăng huyết áp mãn tính thuộc bất kỳ loại nào được cho là khoảng 25%. Sự hiện diện của bất kỳ bệnh tự miễn dịch nào cũng có thể làm tăng tỷ lệ mắc bệnh. [2] [10] [21 ]
Yếu
Khoảng thời gian >10 năm kể tù’ lần mang thai trước
- Phụ nữ có khoảng cách giữa 2 lần mang thai liên tiếp dài làm tăng nguy cơ bị tiền sản giật, nhưng các yếu tố như tuổi, béo phì và các bệnh đi kèm có thể góp phần vào việc gia tăng nguy cơ. [2] [15] [17]
Sống ở trên cao
- Tỷ lệ mắc tiền sản giật có thể gia tăng khi sống ở trên cao. [26]
Các yếu tố về bệnh sử và thăm khám
Các yếu tố chẩn đoán chính
Tuổi thai >20 tuần (phổ biến)
- Xảy ra ở phụ nữ sau 20 tuần tuổi thai. 111 [2] 138]
HA tâm thu >140 mmHg và/hoặc tâm trương > 90 mmHg và huyết áp bình thường trước đó (phổ biến)
- Tăng huyết áp được chẩn đoán (được định nghĩa là HA tâm thu > 140 mmHg và/hoặc tâm trương > 90 mmHg) ở phụ nữ trước đó có huyết áp bình thường. [1] [2] [38]
- Nên thực hiện ít nhất hai lần đo, cách nhau ít nhất 4 giờ. [1]
- Được coi là nặng nếu HA tâm thu > 160 mmHg và/hoặc tâm trương >110 mmHg. [1]
- Nên sử dụng băng cuốn đúng kích cỡ. số đo HA tâm thu được ghi nhận khi nghe thấy âm thanh đầu tiên (Kl) và số đo HA tâm trương là sự biến mất hoàn toàn của âm thanh (K5). Trường hợp không có K5, nên chấp nhận K4 (âm thanh mờ xa xăm)
- HA tâm thu cao liên quan đến đột quỵ và nhau bong non. [2]
Đau đầu (phổ biến)
- Thường đau đầu vùng trán. Sự hiện diện của triệu chứng này phân loại tiền sản giật là nặng. [1]
- Đau đầu xây ra ờ khoáng 40% bệnh nhân mắc bệnh nặng, và là một trong số ít các yếu tố dự báo tăng nguy cơ sản giật. [24]
Đau bụng trên (phổ biến)
- Thường đau % trên bên phải. Xảy ra ở khoảng 16% bệnh nhân mắc bệnh nặng, và là một triệu chứng lâm sàng của hội chứng HELLP. [24]
- Hội chứng HELLP là một kiểu phụ của tiền sán giật nặng, đặc trưng bời hội chứng tan máu (H), tăng men gan (EL) và tiểu cầu thấp (LP).
- Sự hiện diện của triệu chứng này phân loại tiền sán giật là nặng.
Các yếu tố chẩn đoán khác
Cử động thai giảm (phổ biến)
- Nếu cứ động thai giam, can đánh giá siêu âm thai ngay.
Thai chậm tăng trưởng (phổ biến)
- Thai chậm tăng trưởng được phát hiện ở khoảng 30% bệnh nhân. [24]
- Nếu tử cung nhỏ so với tuổi thai, điều này có nghĩa là thể tích nước ối bị giảm, có thể là dấu hiệu thai chậm tăng trưởng.
- Cần phải đánh giá siêu âm thai
Phù (phổ biến)
- Rất phổ biến, nhưng không thồ phân biệt với các nguyên nhân gây phù khác và do đó không nên dùng trong chẩn đoán.
Rối loạn thị giác (không phổ biến)
- Một triệu chứng tương đối hiếm gặp nhưng đáng để quan tâm, có thế dự báo tăng nguy cơ sản giật. [24]
- Bao gồm ánh sáng lóe lên (cảm nhận thay ánh sáng lóe lên ở thị trường) ám điếm và co thắt mạch võng mạc. Mù vỏ não là triệu chứng hiếm gặp nhưng rất quan trọng gợi ý tình trạng phù não
- Soi đáy mắt hiếm khi bất thường, nhưng nếu có thì có nghĩa là tăng huyết áp mạn tính nen.
- Sự hiện diện của triệu chứng này phân loại tiền sản giật là nặng. [1]
Co giật (không phổ biến)
- Triệu chứng hiếm gặp nhưng rất quan trọng cho thấy sàn giật và bắt buộc nhập viện vào đơn vị chăm sóc tích cực, ổn định và sinh. [1]
Khó thở (không phổ biến)
- Biểu hiện hiếm gặp liên quan đến phù phổi. Neu phù phổi xảy ra sau khi sinh, nó là một trong những nguyên nhân chính gây tử vong mẹ.
- Sự hiện diện của triệu chứng này phân loại tiền sản giật là nặng, ị 11
Thiểu niệu (không phổ biến)
- Được được nghĩa là < 500 mL nước ticu/ngày hoặc < 30 I11L nước tiểu trong 2 giờ liên tục.
- Có thể liên quan đến phù tăng. Bệnh nhân có nguy cơ cao nhất sau sinh khi phù phổi cấp có khả năng xảy ra.
- Sự hiện diện của triệu chứng này phân loại tiền sản giật là nặng. Ị11
Tăng phản xạ và/hoặc giật rung (không phổ biến)
- Có khả năng dự đoán dương tính và âm tính kém đối với sản giật. [38]
Các xét nghiệm chẩn đoán
Xét nghiệm hàng đầu cần chỉ định
| Xét nghiệm | kết quà |
| Phân tích nước tiểu
• Test que thử có thể được sử dụng để sàng lọc sự hiện diện của protein trong nước tiểu. Test que thử với đầu đọc tự động chính xác hơn phân tích trực quan. Protein niệu kết hợp với tăng huyết áp trong phạm vi tiền sản giật cần chuyển đến đơn vị chuyên khoa hoặc nhập viện để đánh giá • Xét nghiệm chẩn đoán tiêu chuẩn để ước lượng protein niệu là mẫu nước tiểu 24 giờ, với mức chẩn đoán được coi là sự bài xuất qua nước tiếu > 0,3 g protein/24 giờ. [1] [2] [3] • Sự hiện diện của protein niệu > 5g/24 giờ không còn được dùng như một dấu hiệu đánh giá mức độ nặng, vì mức độ protein niệu không liên quan đến kết cục. [ 11 • Hoàn thành việc lấy mẫu nước tiểu 24 giờ là điều bất tiện đối với phụ nữ; nếu có. các xét nghiệm spot thay thế như tỷ lệ protein: creatinin (PCR. chẩn đoán khi kết quá > 30 mg/mmol) và tỷ lệ albumin: creatinin (ACR, chẩn đoán khi kết quá > 8 mg/mmol) được ưu tiên [1] [2][381 • Sự hiện diện của protein niệu không còn là bắt buộc trong chẩn đoán tiền sản giật; ảnh hưởng toàn thân hoặc thai chậm tăng trường cùng với tăng huyết áp là đù đố đáp ứng chẩn đoán, ngay cả khi không có protein niệu. [1] [3] |
Test que thử dương tính; bài xuất nước tiểu > 0,3 g protein trong 24 giờ; hoặc tỷ số protein:creatinin nước tiểu > 30 mg/mmol; tỷ số albumin: creatinin > 8 mg/mmol; có thể là bình thường |
| Siêu âm thai
• Cung cấp thông tin ngay về tình trạng sức khỏe của thai nhi, bao gồm kích thước của em bé và lượng nước ối. Neu cử động thai giảm, cần đánh giá siêu âm thai ngay. • Sinh trắc học thai nhi nên được sử dụng đế chân đoán hoặc loại trừ thai chậm tăng trưởng. Sự tăng trưởng chỉ có thể được đánh giá đầy đủ khi scan được thực hiện cách nhau 2 tuần. • Một lan scan có thế giúp đưa ra cân nặng ước tính của thai nhi và đánh giá liệu em bé có nhỏ so với tuổi thai hay không, đồng thời cung cấp cho bác sĩ sơ sinh thông tin quan trọng về nhu cầu cần sinh ngay. |
Thay đổi tùy theo mức độ nặng;sinh trắc học thai nhi có thể cho biết thai chậm tăng trưởng |
| Đo tốc độ Doppler động mạch rốn
• Công cụ đánh giá chính, sử dụng nó làm giảm tỷ lệ tử vong chu sinh và hỗ trợ ra quyết định tốt hơn, dẫn đến các quyết định sinh phù hợp hơn. • Nên được thực hiện khi nhập viện và, nếu bình thường, lặp lại hai lần mỗi tuần. [2] Có dòng chày cuối tâm trương là an toàn • Nếu bất thường, có thể cần theo dõi tích cực hơn bằng các phương tiện khác, bao gồm đánh giá Doppler các mạch khác của thai và biểu đồ cơn co tử cung – tim thai. Có thế cần sinh trong vòng vài ngày. [2] • Bằng chứng mới gợi ý rang các chi số mạch máu nhau thai thu được từ Doppler năng lượng ba chiều có thể dự đoán tiền sản giật. Tuy nhiên, cần có các nghiên cứu lớn để xác nhận việc sừ dụng nó ờ quần thể lớn hơn. |
Không có dòng chảy cuối tâm trương là một dấu hiệu cho thấy có thể cần phải sinh trong tương lai gần |
| Đánh giá nước ối•Dường như có lợi (hơn là lập trắc đồ sinh vật lý đầy đủ) với túi ối sâu nhất được ưu tiên hơn chỉ số ối.
•Dễ dàng kết hợp với đo tốc độ Doppler động mạch rốn • Có thế đánh giá tình trạng sức khỏe của thai nhi và cho biết sự cần thiết phải sinh ngay lập tức. |
Túi ối sâu nhất > 2 cm là bình thường < 2 cm có liên quan đến tăng tỷ lệ mắc bệnh của thai nhi và cần cân nhắc sinh thai. |
| Biểu đồ cơn co tử cung- tim thai
• Đánh giá ngay lập tức tình trạng sức khỏe của thai nhi, nhưng ít có giá trị tiên lượng. • Nên được sử dụng để đánh giá tình trạng sức khỏe thai ban đầu, và sau đó không quá hai lần mỗi tuần, trừ khi có nguyên nhân gây lo ngại như chảy máu âm đạo, thai giảm cử động hoặc tăng mức độ nặng của bệnh |
Không có bất thường trên biểu đồ cho thấy sức khỏe thai nhi được đảm bảo |
| Công thức máu toàn bộ
• Chi số này hữu ích trong việc đánh giá sự tiến triển của bệnh và được khuyến cáo cho tất cả bệnh nhân • Số lượng tiểu cầu giảm là một phần để chẩn đoán hội chứng HELLP. Hội chứng HELLP là một kiểu phụ của tiền sán giật nặng đặc trưng bới tan máu (H), tăng men gan (EL) và tiểu cầu thấp (LP). • Nếu số lượng tiểu cầu < 100 X 109/L, cần tiến hành sàng lọc đông máu toàn bộ và làm máu để chẩn đoán/loại trừ hội chứng HELLP |
Có thể thấy số lượng tiểu cầu thấp |
| Xét nghiệm chức năng gan
• Chi số này hữu ích trong việc đánh giá sự tiến triển của bệnh và được khuyến cáo cho tất cả bệnh nhân • Tăng nồng độ transaminase là một phần đề chẩn đoán hội chứng HELLP. Hội chứng HELLP là một kiểu phụ của tiền sản giật nặng đặc trưng bời tan máu (H), tâng men gan (EL) và tiểu cầu thấp (LP). |
Có thể tăng |
| Creatinin huyết thanh
• Chi số này hữu ích trong việc đánh giá sự tiến triển của bệnh và được khuyến cáo cho tất cả bệnh nhân • Creatinin huyết thanh tăng gợi ý bệnh thận nen • Suy thận là một biến chứng hiếm gặp, khi xảy ra thường là hoại tử ống thận cấp kèm theo nhiễm trùng huyết đồng thời hoặc nhau bong non |
Có thể tăng |
| Yếu tố tăng trưởng nhau thai
• Nếu có sần, đo lường yếu tố tăng trưởng nhau thai của mẹ có thể làm giám thời gian chẩn đoán tiền sản giật, do đó làm giảm tỷ lệ các kết cục bất lợi nghiêm trọng ở mẹ. |
Thấp |
Các xét nghiệm khác có thế cân nhắc
| Xét nghiệm | kết quả |
| Sàng lọc đông máu
• Thường bình thường ở phụ nữ bị tiền sản giật.Có thể bất thường khi bệnh tiến triển ảnh hưởng đến gan, hoặc đi kèm với nhau bong non. • Cũng nên được thực hiện như một đánh giá nguy cơ đối với các can thiệp như gây tê tủy sống hoặc ngoài màng cứng, hoặc can thiệp phẫu thuật khi chảy máu quá nhiều có thể làm tăng nguy cơ bệnh tật hoặc tử vong. |
Thường bình thường |
Chẩn đoán phân biệt
<td”>Tình trạng
| Các triệu chứng/dấu hiệu phân biệt | Xét nghiệm phân biệt | |
| Tăng huyết áp mạn tính | • Tăng huyết áp tồn tại trước khi mang thai.
• Bệnh võng mạc thường thấy ở các bệnh đã có từ lâu. |
• Phân tích nước tiểu: không có
protein niệu khởi phát mới |
| Tăng huyết áp thai kỳ | • Không có dấu hiệu hoặc triệu chứng giúp phân biệt. | • Phân tích nước tiểu: không có protein niệu |
| Động kinh | • Tiền sử động kinh hoặc co giật trước khi mang thai.
• HA bình thường. • Các triệu chứng hoặc thiếu hụt than kinh khu trú |
• Phân tích nước tiểu: không có protein niệu |
| Hội chứng kháng thể kháng phospholipid | • Tiền sử sảy thai sớm lặp lại.
• Tiền sử huyết khối tĩnh mạch, đột quỵ, hoặc cơn thiếu máu não thoáng qua. |
• Chất chống đông máu lupus: dương tính.
• Kháng thể kháng cardiolipin: hiệu giá trung bình hoặc cao. • Anti-beta-2-glycoprotein I: hiệu giá > bách phân vị thứ 99. |
| Ban xuất huyết giảm tiểu cầu huyết khối | • Biểu hiện trước 20 tuần
tuổi thai. • Huyết khối, ban xuất huyết hoặc chảy máu tự nhiên. • Sốt • Các dấu hiệu thần kinh (ví dụ, co giật) khi không có các dấu hiệu của tiền sán giật nặng. |
• Xét nghiệm hoạt tính
ADAMTS-13 và hiệu giá chất ức chế: giám hoạt tính |
| Hội chứng huyết tán tăng ure máu | • Biểu hiện trước 20 tuần tuổi thai.
• Thiếu máu tán huyết vi mạch khi không có dấu hiệu của tiền sán giật nặng. • Huyết khối. • Suy thận khi không có dấu hiệu của tiền sản giật nặng. • Tiêu chảy (đặc biệt tiêu chảy có lẫn máu), buồn nôn, hoặc nôn. |
• Làm máu ngoại vi: có các tế bào mảnh vỡ hồng cầu.
• Công thức máu toàn bộ: thiếu máu giảm tiểu cầu. |
| Bệnh thận | • Tiền sử bệnh thận trước khi mang thai. | • Creatinin huyết thanh: tăng
khi không có dấu hiệu của tiền sản giật nặng. |
| Bệnh gan | • Tiền sử bệnh gan trước khi mang thai.
• Tiền sứ lạm dụng rượu. • Vàng da. • HA bình thường. • Gan to. |
• Phân tích nước tiểu: không có protein niệu.
• Bilirubin huyết thanh: tăng • Xét nghiệm chức năng gan: rất cao trong các trường hợp bệnh do virus. • Glucose máu: giảm trong trường hợp gan nhiễm mỡ cấp tính thai kỳ. |
| Bệnh túi mật | • Tiền sử đau đường mật trước khi mang thai.
• Đau % trên bên phải có tính chất đau quặn và thường dữ dội, kéo dài > 30 phút. • HA bình thường • Có thể sờ được túi mật mềm. căng giãn |
• Xét nghiệm chức năng gan: tăng phosphatase kiềm, gamma glutamyl transpeptidase, và bilirubin.
• Siêu âm RUQ: dịch quanh túi mật căng giãn; thành túi mật dày; sỏi mật; dấu hiệu Murphy dương tính. |
| Bệnh tuyến tụy | • Tiền sử trước khi mang thai.
• Tiền sử lạm dụng rượu • HA bình thường • Phân có mỡ. • Vàng da. • Buồn nôn và nôn. |
• Siêu âm bụng: các thay đổi về cấu trúc và giải phẫu bao gồm các khoang và ống dẫn không đều; bờ viền đầu/thân không đều; vôi hóa.
• CT scan bụng: vôi hóa tụy; tụy to khu trú hoặc lan tòa; giãn ống tụy; các biến chứng mạch máu. • X-ray bụng: vôi hóa tụy. • Amylase huyết thanh: tăng. |
Tiêu chuẩn chẩn đoán
American College of Obstetricians and Gynecologists [1]:
Mức độ nặng của bệnh dựa vào sổ đo huyết áp (HA) và liệu có dấu hiệu toàn thân hay không.
Tiêu chuẩn chẩn đoán
- Huyết áp tâm thu 140-159 mmHg và/hoặc tâm trương 90-109 mmHg và protein niệu > 300 mg/24 giờ; hoặc que thử nước tiểu > 2+ (chi sử dụng nếu các phương pháp định lượng khác không có sẵn); hoặc tỷ số protein: creatinin là > 0.3 mg/dL.
- Huyết áp tâm thu 140-159 mmHg và/hoặc tâm trương 90-109 mmHg và không có protein niệu, có bất kỳ dấu hiệu nào sau đây :
- Giảm tiểu cầu, số lượng tiểu cầu < 100.000/microlitre
- Creatinin huyết thanh >1,1 mg/L hoặc tăng gấp đôi nồng độ creatinin huyết thanh khi không có bệnh thận khác
- Suy giảm chức năng gan, nồng độ transaminase gan trong máu cao gấp đôi nồng độ bình thường
- Phù phổi
- Đau đầu khởi phát mới không đáp ứng với thuốc và không giải thích được bằng các chẩn đoán khác hoặc các triệu chứng thị giác.
Các đặc điểm nặng
- Huyết áp tâm thu >160 mmHg và/hoặc tâm trương >110 mmHg (hai lần cách nhau ít nhất 4 giờ, trừ khi liệu pháp hạ huyết áp được bắt đầu trước thời điểm này)
- Giảm tiểu cầu, số lượng tiểu cầu < 100,000/microlitre
- Creatinin huyết thanh >1,1 mg/L hoặc tăng gấp đôi nồng độ creatinin huyết thanh khi không có bệnh thận khác
- ’ Suy giảm chức năng gan, nồng độ transaminase gan trong máu cao gấp đôi nồng độ bình thường và đau vùng thượng vị hoặc *4 trên bên phải dữ dội dai dẳng không đáp ứng với thuốc và không giải thích được bằng các chẩn đoán khác
- Phù phổi
- ’ Đau đầu khởi phát mới không đáp ứng với thuốc và không giải thích được bằng các chẩn đoán khác
- Rối loạn thị giác.
National Institute for Health and Care Excellence (UK)[2]
Mức độ nặng của bệnh dựa vào đánh giá lâm sàng toàn diện, bao gồm cả đo HA và xem xét một loạt các mối lo ngại tiềm ẩn, có thể bao gồm bất kỳ điều nào sau đây:
- Huyết áp tâm thu duy trì > 160 mmHg
- Bất kỳ xét nghiệm sinh hóa hoặc huyết học nào của bà mẹ mà gây lo ngại: ví dụ, mới và dai dẳng:
- Tăng creatinine (>90 micromol/L, > 1 mg/100 mL), hoặc
- Tăng alanine transaminase (> 70 IU/L, hoặc 2 lần giới hạn trên bình thường), hoặc
- Giảm số lượng tiểu cầu (< 150,000/microlitre)
- Các dấu hiệu sàn giật sắp xảy ra
- Các dấu hiệu phù phổi sắp xảy ra
- Các dấu hiệu khác của tiền sán giật nặng (xem bôn dưới)
- Nghi ngờ tổn hại thai nhi
- Bất kỳ dấu hiệu lâm sàng nào khác gây lo ngại
Bệnh nặng được mô tả là tiền sản giật:
- Tăng huyết áp nặng không đáp ứng với điều trị, hoặc
- Điều đó có liên quan đến đau đầu dữ dội liên tục hoặc tái phát, ám diêm thị giác, buồn nôn hoặc nôn, đau vùng thượng vị, thiếu niệu và tăng huyết áp nặng, cũng như
- Sự suy giảm tiến triển ở các xét nghiệm máu cận lâm sàng như tăng creatinin hoặc transaminase gan hoặc giảm số lượng tiểu cầu, hoặc suy giảm sự tăng trưởng thai nhi hoặc các dấu hiệu Doppler bất thường.
Society of Obstetric Medicine of Australia and New Zealand[38]
Chẩn đoán tiền sản giật có thể được đưa ra khi tăng huyết áp xuất hiện sau 20 tuần tuổi thai và kèm theo một hoặc nhiều dấu hiệu sau. [38]
- Ảnh hưởng đến thận:
- Protein niệu đáng kc: protein niệu bằng que thử sau đó được xác nhận bời tỷ số protein: creatinin > 30 mg/mmol ớ mẫu nước tiểu ngẫu nhiên
- Creatinin huyết thanh hoặc huyết tương > 90 micromol/L
- Thiêu niệu.
- Ảnh hưởng đến huyết học:
- Giảm tiểu cầu
- Tan máu
- Đông máu rải rác trong lòng mạch
- Ảnh hưởng đến gan:
- Tăng transaminase huyết thanh
- Đau dữ dội vùng thượng vị hoặc lA trên bên phải.
- Ảnh hưởng đến gan:
- Co giật (sản giật)
- Tăng phản xạ với giật rung liên tục
- Đau đầu dữ dội
- Rối loạn thị giác dai dẳng (ví dụ: ánh sáng lóe lên. ám điểm, mù vỏ não, co thắt mạch võng mạc)
- Đột quỵ.
- Phù phổi.
- Thai chậm tăng trưởng.
- Nhau bong non.
fullPIERS (Pre-eclampsia Integrated Estimate of RiSk)model[42]
Xác định những phụ nữ gia tăng nguy cơ bị các kết cục bất lợi trong số những người đã được chẩn đoán tiền sản giật. Mô hình fullPIERS là một công cụ đã được phê chuẩn bời UK National Institute for Health and Care Excellence (NICE) khuyến cáo để giúp đưa ra quyết định về nơi chăm sóc thích hợp nhất và có thể được sử dụng cùng với đánh giá lâm sàng đầy đủ trong vòng 48 giờ sau khi nhập viện.
Các tham số được sử dụng để tính toán dự đoán là:
- Tuổi thai
- Có biểu hiện đau ngực hoặc khó thở
- ’ Số lượng tiểu cầu
- Nồng độ creatinin huyết thanh
- ’ Nồng độ aspartate transaminase (AST)
- Đo độ bão hòa oxy mao mạch (SpO?).
Dự đoán các biến chứng trong mô hình tiền sản giật khởi phát sớm (PREP-S [phân tích tỷ lệ sống sót)[43]
PREP-S là một công cụ dự đoán nguy cơ đã được phê chuẩn bời UK National Institute for Health and Care Excellence (NICE) đế giúp đưa ra quyết định về nơi chăm sóc thích hợp nhất cho những phụ nữ đã được chẩn đoán tiền sản giật, cùng với đánh giá lâm sàng toàn diện. PREP-S được phê chuẩn nội bộ với người dân Anh và chì được sử dụng cho đến 34 tuần của thai kỳ.
Các tham số được sử dụng để tính toán dự đoán là:
- Tuổi mẹ
- Tuổi thai
- ’ Tăng phản xạ gân xương
- Có các lình trạng nội khoa tồn tại trước đó
- ’ Tỉ số protein creatinine (PCR)
- ’ Nồng độ ure huyết thanh
- ’ Số lượng tiểu cầu
- Huyết áp tâm thu
- Điều trị bằng thuốc hạ huyết áp
- Điều trị bằng magie sulfat
- Đo độ bão hòa oxy mao mạch (SpCẸ)
- Nồng độ alanine transaminase (ALT)
- Nồng độ creatinin huyết thanh
- Mốc thời gian lừ mức nền.
Nguy cơ xảy ra các kết cục bất lợi đối với mẹ được biểu thị bằng phần trăm.
Khuyến cáo
Quản lý tiền sản giật dựa vào mức độ nặng và tiến triển của bệnh.:
Nen tàng điều trị bao gồm :
- Theo dõi
- Quyết định ngày sinh và phương thức sinh
- Hạ huyết áp
- Kiểm soát cơn co giật
- Quàn lý dịch sau sinh
Các nguyên nhân chính gây tứ vong mẹ là đột quỵ và phù phổi; do đó, hạ HA và quân lý dịch sau sinh là những khía cạnh quan trọng nhất của điều trị, bất kế sự hiện diện của các biến chứng khác như sán giật hoặc hội chứng HELLP. Hội chứng HELLP là một kiểu phụ của tiền sán giật nặng đặc trưng bởi tan máu (H), tăng men gan (EL) và tiểu cầu thấp (LP).
Quản lý nên ở cơ sở chăm sóc cấp ba hoặc hội chẩn với bác sĩ sản/phụ khoa có kinh nghiệm trong việc quản lý các thai kỳ nguy cơ cao. Quản lý khác nhau giữa các quốc gia; tuy nhiên, các nguyên tắc quản lý cơ bản là giống nhau.
Nhập viện
Những phụ nữ có các dấu hiệu lâm sàng cần phái theo dõi chặt chẽ nên được quản lý tại cơ sở chăm sóc nội trú. Khi nhập viện, cần phải đánh giá thêm. HA cần được theo dõi thường xuyên để biết mức độ tăng, nhu cầu cần can thiệp và đáp ứng với điều trị; tuy nhiên, có rất ít hướng dẫn về tần suất thực hiện điều này. Một hướng dần lốt là ít nhất 4 lần mồi ngày khi ở trong khoa, hoặc liên tục khi ở đơn vị chăm sóc tích cực.
Trong trường hợp bệnh nhẹ đen trung bình được kiểm soát tốt. có thế cân nhắc quản lý bệnh nhân ngoại trú, mặc dù cần phải theo dõi sát bệnh nhân ngoại trú ở đơn vị ban ngày hoặc tương đương.
Các mô hình dự báo nguy cơ đã được phê chuẩn như PREP-S có thể hữu ích để hướng dẫn trong việc đưa ra các quyết định về việc nhập viện và ngưỡng đế can thiệp, cùng với đánh giá lâm sàng toàn diện. [50]
Kế hoạch sinh
Phương pháp điều trị dứt điểm tình trạng tiền sản giật là sinh thai; tuy nhiên, điều này không phải lúc nào cũng có thể thực hiện được ngay lập tức. Ngay cả sau khi sinh, có thể mất một vài ngày để tình trạng bệnh thoái lui hoàn toàn.
Quyết định sinh chi có thế được đưa ra sau khi đánh giá kỳ lưỡng các nguy cơ và lợi ích cho bà mẹ và bé. Nguy cơ chính đối với trẻ là sinh non, một nguyên nhân gây bệnh tật và tử vong ở trẻ sơ sinh. [50] Chi phí chăm sóc sức khỏe trẻ sơ sinh cũng tăng đáng kể khi sinh ngay.
Nếu bệnh nhân được coi là ổn định (tức là không co giật, tăng huyết áp được kiểm soát), thường thực hiện xử trí bảo tồn và quyết định sinh dựa vào tuổi thai.
Sinh sớm
Sinh sớm có thể được chi định nếu có những lo ngại về tình trạng của mẹ, như tăng huyết áp không kiểm soát được, các kết quả xét nghiệm máu xấu đi, giám độ bão hòa oxy hoặc dấu hiệu nhau bong non.
Sinh cũng có thế được cho phép vì các chỉ định của thai nhi, như Doppler động mạch rốn bất thường hoặc các lo ngại trên biểu đồ cơn co tử cung- tim thai.
Sinh ngay ở bệnh nhân không ổn định có thể gây nguy hiểm. Điều trị bằng magie sulfat và liệu pháp hạ huyết áp là cần thiết trước khi cân nhắc sinh ở những bệnh nhân này (tức là có co giật, tăng huyết áp không kiểm soát được). Sinh nên được cân nhắc sau khi bệnh nhân đã ổn định.
Quyết định và kế hoạch sinh nên được thảo luận với các bác sĩ sản khoa, gây mê và sơ sinh cấp cao.[50]
Sinh khi tuổi thai < 34 tuần
Kéo dài thai kỳ có lợi cho thai ở tuổi thai < 34 tuần, miễn là các đánh giá thai đạt yêu cầu. Một tổng quan Cochrane về xử trí theo dõi so với sinh từ 24-34 tuần tuổi thai cho thấy tỷ lệ bệnh tật ở bé giảm đối với một số kết cục. Hiện nay có rất ít dữ liệu về ảnh hưởng của sinh non đối với sức khỏe bà mẹ.
Cách tiếp cận này cần theo dõi thai nhi và bà mẹ trong bệnh viện cẩn thận. [54| Neu bắt buộc phải sinh, magie sulfat tiêm tĩnh mạch và corticosteroid trước khi sinh được khuyến cáo trước 34 tuần tuổi thai để giúp phôi thai nhi trường thành. 1501
Sinh khi tuổi thai từ 34-36 tuần 6 ngày
Có rất ít bằng chứng đế hướng dẫn quản lý, và đưa ra các quyết định liên quan đến việc sinh thai tùy từng trường hợp trong khi theo dõi tình trạng của mẹ và thai nhi.
Một nghiên cứu về những phụ nữ bị tiền sản giật không nặng ở tuổi thai từ 34-37 tuần phát hiện nguy cơ có kết cục bất lợi ở mẹ không khác nhau giữa những người được phân nhóm ngẫu nhiên đế sinh ngay hoặc xứ trí theo dõi. [55] Tuy nhiên, sinh ngay làm tăng đáng kể nguy cơ mắc hội chứng suy hô hấp ở trẻ sơ sinh. [551 Khi kết quá của nghiên cứu này được kết hợp với kết quá của một thử nghiệm ngẫu nhiên khác, sinh sớm theo kế hoạch có liên quan đến việc giảm tỷ lệ bệnh tật và tử vong ở mẹ đối với thai kỳ trên 34 tuần. [56] 1571 Các tác giả bài tổng quan thừa nhận rằng dữ liệu còn hạn chế.
Neu mức độ bệnh của mẹ tăng lên, khi đó cần phải sinh ngay. Để giảm hội chứng suy hô hấp, corticosteroid trước sinh được khuyến cáo trước 34 tuần tuổi đế giúp phối của thai nhi trưởng thành. [50] Có thể có lợi ích từ việc sử dụng corticosteroid trước sinh lúc 34-36 tuần , nhưng điều này chưa rõ ràng và quyết định được đưa ra dựa trên từng trường hợp cụ thế. [50]
Sinh khi tuổi thai > 37 tuần
Sinh là cách tiếp cận hợp lý nhất và được chi định trong vòng 24-48 giờ.
Phương thức sinh
Phương thức sinh phụ thuộc vào tuổi thai và được quyết định bởi các yếu tố của từng bệnh nhân.
Ở tuổi thai < 32 tuần, sinh mổ là phương pháp sinh có khả năng nhất, cố gắng sinh ngã âm đạo có thể thất bại, gây ra bệnh tật đáng kể cho thai nhi hoặc không an toàn ờ mẹ bị bệnh nặng.
Ở tuổi thai > 32 tuần, quyết định nên được đưa ra tùy từng trường hợp, phụ thuộc vào tình trạng của mẹ và thai nhi và sở thích của người mẹ.
Nếu sinh mổ, ưu tiên gây tê vùng nếu dung nạp và không có rối loạn đông máu. Neu gây mê toàn thân, can thận trọng đe ngăn ngừa đáp ứng tăng huyết áp khi đặt và rút nội khí quản, và nguy cơ phù thanh quản.
Quản lý tăng huyết áp
Nên bắt đầu điều trị hạ huyết áp khi HA tâm thu > 160 mmHg và/hoặc tâm trương >110 mmHg hoặc khi HA tâm thu liên tục > 140 mmHg và/hoặc tâm trương liên tục > 90 mmHg.
Với tăng huyết áp nặng (HA tâm thu > 160 mmHg và/hoặc tâm trương >110 mmHg)
Để quản lý tăng huyết áp nặng, khởi phát cấp tính ở cơ sở chăm sóc tích cực, có thế sử dụng các thuốc hàng thứ nhất như labetalol đường tĩnh mạch, hydralazin đường tĩnh mạch và nifedipin đường uống. Các lựa chọn hàng thứ 2 (ví dụ: liệu pháp kết hợp. các thuốc thay thế) có thế được thảo luận với bác sĩ chuyên khoa nếu bệnh nhân không đáp ứng với các liệu pháp hàng thứ nhất.
Để kiểm soát tăng huyết áp liên tục hoặc điều trị tăng huyết áp không nặng (HA tâm thu liên tục > 140 mmHg và/hoặc tâm trương liên tục > 90 mmHg)
Đơn trị liệu đường uống có hiệu quả trong hầu hết các trường hợp. Tuy nhiên, một số phụ nữ có thể cần liệu pháp kết hợp với hai loại thuốc hạ huyết áp khác nhau hoặc liệu pháp đường tĩnh mạch, tùy thuộc vào tình trạng lâm sàng.
Thuốc hạ huyết áp được ưu tiên
Labetalol được coi là thuốc hạ huyết áp được lựa chọn và có hiệu quả khi dùng đơn trị liệu ở 80% bệnh nhân. Nó dường như an toàn và hiệu quà ở phụ nữ mang thai trong việc quản lý tiền sán giật; tuy nhiên, nên tránh ở phụ nữ bị hen hoặc bất kỳ chống chỉ định sử dụng nó.
Nifedipine đường uống có thể có hiệu quả như labetalol đường tĩnh mạch, và có thể được xem xét trong trường hợp tăng huyết áp nặng hơn mà trước đó đã được kiểm soát bằng labetalol đường uống.
Hydralazine được sử dụng rộng rãi để quản lý tăng huyết áp nặng trong thai kỳ; tuy nhiên, nó có thế gây hạ HA cấp tính và nên được sử dụng cùng với sự gia tăng huyết tương. Có thể sử dụng và liều nhỏ hơn, thường xuyên hơn.
Methyldopa được sử dụng rộng rãi ở các nước có thu nhập thấp và trung bình và vẫn là lựa chọn thay thế có thể chấp nhận được nếu labetalol hoặc nifedipine không có sẵn. Methyldopa nên tránh dùng trong thời kỳ hậu sản do có liên quan đến trầm cảm; phụ nữ đang dùng methyldopa nên đổi sang một thuốc điều trị hạ huyết áp thay thế trong vòng 2 ngày sau khi sinh.
Các thuốc hạ huyết áp đường uổng khác có thế được chấp nhận tùy thuộc vào cơ sở y tế và tình huống lâm sàng.
Quản lý sản giật
Magnesium sulfate là lựa chọn điều trị cho phụ nữ bị sản giật. Tiêm bắp hoặc tiêm tĩnh mạch đều có hiệu quả như nhau. Liều magie sulfat lý tường vần chưa chắc chắn, với liều cao hơn được khuyến cáo ở Mỹ.
Nếu sử dụng phác đồ liều cao, nên kiểm tra nồng độ magie huyết thanh 6 giờ sau khi dùng và sau đó khi cần. Nồng độ điều trị từ 4-7 mEq/L (4,8 đến 8.4 mg/dL).[ 1 ] Có thể xảy ra suy hô hấp và phản xạ bánh chè có thể biến mất khi nồng độ đạt 10 mEq/L; canxi gluconat có thể được sử dụng để đào ngược những tác dụng này. Có thể cần phải giảm liều ở bệnh nhân suy thận, cũng như theo dõi nồng độ magie huyết thanh và lượng nước tiểu thường xuyên hơn.
Vai trò của magie sulfat trong việc ngăn ngừa co giật thì không chắc chắn. Ở Mỹ, nó được khuyến cáo cho tất cả phụ nữ bị tiền sản giật nặng. Ớ các quốc gia khác, bao gồm cá Anh, một cách tiếp cận có mục tiêu hơn được khuyến cáo, cho phép bác sĩ thực hiện đánh giá cá nhân dựa trên các yếu tố nguy cơ cụ thể của bệnh nhân (ví dụ, có tăng huyết áp không kiểm soát được hoặc tình trạng của mẹ xấu đi).
Không khuyến cáo sử dụng magie sulfat kéo dài
Medicines and Healthcare products Regulatory Agency (MHRA) khuyến cáo không nên sử dụng magie sulfat trong thai kỳ kéo dài hơn 5-7 ngày. Nếu sử dụng kéo dài hoặc lặp lại trong thai kỳ (ví dụ, nhiều liệu trình hoặc sử dụng > 24 giờ), xem xét theo dõi trẻ sơ sinh về nồng độ canxi và magiê bất thường và các tác dụng bất lợi trong xương. Năm 2013, Cơ quan Quản lý Thực phẩm và Dược phẩm Hoa Kỳ (FDA) đã đưa ra một khuyến cáo tương tự liên quan đến việc sử dụng magie sulfat như là một thuốc giảm co.
Quản lý sau khi sinh
Sau sinh, cần tiếp tục kiếm soát tăng huyết áp và co giật cho đến khi thấy rõ sự hồi phục. Trong giai đoạn này, nguy cơ chính đối với mẹ là quá tài dịch. Mặc dù theo dõi huyết động xâm lan được khuyến cáo ở Hoa Kỳ, các hướng dần của Anh khuyến cáo phác đồ hạn chế dịch là 80mL/giờ. Hạn chế truyền dịch duy trì ở những sán phụ bị tiền sản giật/sản giật nặng làm giảm tỷ lệ biến chứng nghiêm trọng và nhập viện vào đơn vị chăm sóc tích cực ở Anh.
Sản phụ nên được theo dõi lượng dịch vào/ra bằng biểu đồ. Nên hạn chế dịch truyền tĩnh mạch ở mức 80 mL/giờ cho đến khi bệnh nhân có thế uống tùy ý, miễn là lượng nước tiểu bình thường. Không cần điều trị lượng nước tiểu thấp và không nên thực hiện thử thách dịch ngoại trừ sau khi cân nhắc kỹ lưỡng và dưới sự theo dõi chặt chẽ. Miền là tim mạch ổn định, lượng nước tiểu thỏa đáng, duy tri độ bão hòa oxy thì không cần theo dõi xâm lấn. [50]
Các lựa chọn điều trị
Lưu ý rang công thức/đường dùng và liều lượng có thể khác nhau giữa các tên và nhãn hiệu thuốc, chế phẩm thuốc hoặc vị trí địa lý. Các khuyến cáo điều trị dành riêng cho các nhóm bệnh nhân:
Trước sinh
Nhập viện và theo dõi
Những phụ nữ có các dấu hiệu lâm sàng cần phải theo dõi chặt chẽ nên được quản lý tại cơ sở chăm sóc nội trú. Khi nhập viện, cần phải đánh giá thêm. HA cần được theo dõi thường xuyên để biết mức độ tăng, nhu cầu cần can thiệp và đáp ứng với điều trị; tuy nhiên, có rất ít hướng dẫn về tần suất thực hiện điều này. Một hướng dần tốt là ít nhất 4 lần mỗi ngày khi ở trong khoa, hoặc liên tục khi ở đơn vị chăm sóc tích cực.
Trong trường hợp bệnh nhẹ đến trung bình được kiểm soát tốt, có thế cân nhắc quản lý bệnh nhân ngoại trú, mặc dù cần phái theo dõi sát bệnh nhân ngoại trú ở đơn vị ban ngày hoặc tương đương.
Các mô hình dự báo nguy cơ đã được phê chuẩn như fullPIERS hoặc PREP-S có thề hữu ích để hướng dần trong việc đưa ra các quyết định về việc nhập viện và ngưỡng để can thiệp, cùng với đánh giá lâm sàng toàn diện
Thêm quyết định về việc sinh thai
Điều trị được khuyến cáo cho TÁT CÁ bệnh nhân trong nhóm bệnh nhân được chọn.
Sinh sớm có được chi định nếu có những lo ngại về tình trạng của mẹ, như tăng huyết áp không kiểm soát được, các kết quả xét nghiệm máu xấu đi, giảm độ bão hòa oxy hoặc dấu hiệu nhau bong non. Sinh cũng có thể được cho phép vì các chỉ định của thai nhi, như Doppler động mạch rốn bất thường hoặc các lo ngại trên biểu đồ cơn co tử cung- tim thai.
Sinh ngay ở bệnh nhân không ổn định có thể gây nguy hiểm. Điều trị bằng magie sulfat và liệu pháp hạ huyết áp là cần thiết trước khi cân nhắc sinh ở những bệnh nhân này (tức là có co giật, tăng huyết áp không kiểm soát được). Sinh nên được cân nhắc sau khi bệnh nhân đã ổn định.
Kéo dài thai kỳ có lợi cho thai < 34 tuần tuổi, miền là các đánh giá thái đạt yêu cầu. Có rất ít bằng chứng để hướng dẫn quản lý, và đưa ra các quyết định liên quan đến việc sinh thai tùy từng trường hợp. Sinh thái là cách tiếp cận hợp lý nhất khi thai > 37 tuần tuổi.
Phương thức sinh phụ thuộc vào tuổi thai và được quyết định bởi các yếu tố của từng bệnh nhân. Với luối thai < 32 tuần, sinh mồ là phương thức sinh thích hợp nhất. Với tuổi thai > 32 tuần, quyết định nên được đưa ra tùy từng trường hợp, phụ thuộc vào tình trạng của mẹ và thai nhi và sở thích của người mẹ.
Nếu sinh mổ. ưu tiên gây tê vùng nếu dung nạp và không có rối loạn đông máu. Nếu gây mê toàn thân, cần thận trọng để ngăn ngừa đáp ứng tăng huyết áp khi đặt và rút nội khí quản, và nguy cơ phù thanh quản.
Bổ sung corticosteroid
Điều trị được khuyến cáo cho MỘT SỐ bệnh nhân trong nhóm bệnh nhân được chọn
Các lựa chọn hàng đầu:
betamethasone: 2 liều, mồi liều 12 mg tiêm bắp mỗi 24 giờ
HOẶC
dexamethasone: 4 liều, mồi liều 6 mg tiêm bắp mồi 12 giờ
Corticosteroid trước sinh được khuyến cáo trước 34 tuần tuổi đế giúp phối của thai nhi trường thành.
Có thể có lợi ích từ việc sử dụng corticosteroid trước sinh lúc 34-36 tuần, nhưng điều này chưa rõ ràng và quyết định được đưa ra dựa trên từng trường hợp cụ thể.[50|
Với tăng huyết áp nặng (HA tâm thu ≥ 160mmHg và/hoặc tâm trương ≥ 110mmHg thêm liệu pháp hạ huyết áp
Điều trị được khuyến cáo cho TẤT CẢ bệnh nhân trong nhóm bệnh nhân được chọn.
Các lựa chọn hàng đầu:
labetalol: ban đầu 20mg tiêm tĩnh mạch, tiếp theo 40mg nếu vần trên ngưỡng HA sau io phút, sau đó 80mg nếu vẫn trên ngưỡng HA sau 10 phút; chuyển sang dùng hydralazine nếu vẫn trên ngường HA sau 10 phút và tham khảo ý kiến bác sĩ chuyên khoa để được hướng dẫn thêm về phác đồ liều.
Ban đầu có thể dùng labetalol đường uống cho đen khi có thể bắt đầu sử dụng đường tĩnh mạch nếu không có sần nifedipine giải phóng tức thì. Liều lượng dựa vào phác đồ của ACOG; tham khảo hướng dẫn bộ chỉ định màu đầy đủ.
HOẶC
hydralazine: Ban đầu tiêm tĩnh mạch 5-10 mg, tiếp theo 10 mg nếu sau 20 phút vẫn trong ngưỡng HA;chuyển sang labetalol nếu vần trên ngưỡng HA sau 20 phút và tham khảo ý kiến bác sĩ chuyên khoa để được hướng dẫn thêm về phác đồ liều. Liều lượng dựa vào phác đồ của ACOG; tham khảo hướng dẫn bộ chí định mẫu đầy đủ.
HOẶC
nifedipine: Ban dau 10 mg uổng (giải phóng tức thì), tiếp theo 20 mg nếu sau 20 phút vần trên ngưỡng HA, sau đó thêm 20 mg nữa nếu vẫn trên ngưỡng HA sau 20 phút; chuyến sang labetalol nếu vần trên ngưỡng HA sau 20 phút và tham khảo ý kiến bác sĩ chuyên khoa để được hướng dẫn thêm về phác đồ liều.
Nên dùng viên nang giải phóng tức thì bằng đường uống và không được chọc thủng hoặc ngậm dưới lưỡi. Liều lượng dựa vào phác đồ của ACOG; tham khảo hướng dẫn bộ chi định mẫu đầy .
Nên bắt đầu điều trị hạ huyết áp khi HA tâm thu > 160 mmHg và/hoặc tâm trương > 110 mmHg.[1]
Để quản lý tăng huyết áp nặng, khởi phát cấp tính ở cơ sở chăm sóc tích cực, có thể sử dụng các thuốc hàng thứ nhất như labetalol đường tình mạch, hydralazin đường tĩnh mạch và nifedipin đường uống. Các lựa chọn hàng thứ 2 (ví dụ: liệu pháp kết hợp, các thuốc thay thế) có thể được thảo luận với bác sĩ chuyên khoa nếu bệnh nhân không đáp ứng với các liệu pháp hàng thứ nhất.
Labetalol được coi là thuốc hạ huyết áp được lựa chọn và có hiệu quả khi dùng đơn trị liệu ở 80% bệnh nhân. Nó dường như an toàn và hiệu quả ở phụ nữ mang thai trong việc quản lý tiền sản giật; tuy nhiên, nên tránh ở phụ nữ bị hen hoặc bất kỳ chống chì định sử dụng nó.
Nifedipine đường uống có the có hiệu quả như labetalol đường tĩnh mạch.
Hydralazine được sử dụng rộng rãi để quản lý tăng huyết áp nặng trong thai kỳ; tuy nhiên, nó có thể gây hạ HA cấp tính và nên được sử dụng cùng với sự gia tăng huyết tương. Có thể sử dụng với liều nhỏ hơn, thường xuyên hơn.
Với tăng huyết áp không nặng (HA tâm thu > 140 mmHg và / hoặc tâm trương > 90 mmHg) thêm liệu pháp hạ huyết áp.
Điều trị được khuyến cáo cho TẤT CẢ bệnh nhân trong nhóm bệnh nhân được chọn.
Vui lòng tham khảo hướng dần tại chỗ và ý kiến của bác sĩ chuyên khoa để biết thông tin chi tiết về sự phù hợp của các thuốc hạ huyết áp hiện có và phác đồ liều. Sự lựa chọn phải dựa trên bất kỳ phương pháp điều trị nào đã có từ trước, hồ sơ tác dụng phụ, nguy cơ (bao gồm cá ảnh hưởng đến thai nhi) và sở thích của mẹ.[50]
Đơn trị liệu đường uống có hiệu quà trong hầu hết các trường hợp. Tuy nhiên, một số phụ nữ có thế cần liệu pháp kết hợp với hai loại thuốc hạ huyết áp khác nhau hoặc liệu pháp đường tĩnh mạch, tùy thuộc vào tình trạng lâm sàng.
Labetalol được coi là thuốc hạ huyết áp được lựa chọn và có hiệu quả khi dùng đơn trị liệu ở 80% bệnh nhân. Nó dường như an toàn và hiệu quà ở phụ nữ mang thai trong việc quản lý tiền sản giật; tuy nhiên, nên tránh ờ phụ nữ bị hen hoặc bất kỳ chống chỉ định sử dụng nó.
Nifedipine đường uống có thể có hiệu quà như labetalol đường tĩnh mạch, và có thế được xem xét trong trường hợp tăng huyết áp nặng hơn mà trước đó đã được kiểm soát bằng labetalol đường uống.
Methyldopa được sử dụng rộng rãi ở các nước có thu nhập thấp và trung bình và vần là lựa chọn thay thế có thể chấp nhận được nếu labetalol hoặc nifedipine không có sẵn. Methyldopa nên tránh dùng trong thời kỳ hậu sản do có liên quan đến trầm cảm; phụ nữ đang dùng methyldopa nên đôi sang một thuốc điều trị hạ huyết áp thay the trong vòng 2 ngày sau khi sinh.
Các thuốc hạ huyết áp đường uống khác có thể được chấp nhận tùy thuộc vào cơ sở y tế và tình huống lâm sàng.
Co giật thêm magnesium sulfate
Điều trị được khuyến cáo cho TẤT CẢ bệnh nhân trong nhóm bệnh nhân được chọn
Các lựa chọn hàng đầu:
magnesium sulfate: phác đồ truyền tình mạch liều cao: liều tải truyền tình mạch 4-6 g trong 20-30 phút, sau đó truyền tình mạch 1-2 g/giờ trong ít nhất 24 giờ. tối đa 40g/24 giờ; phác đồ tiêm bắp: Liều tái tiêm bắp 10g (mồi bên mông 5g), sau đó 5g sau mồi 4 giờ.
Liều truyền tĩnh mạch được trình bày ở đây là liều được khuyến cáo ở Mỹ. Các phác đồ liều thấp có thể được sử dụng ở các nước khác. Ví dụ, liều tái truyền tĩnh mạch 4g trong 5-15 phút, sau đó truyền tĩnh mạch 1g/giờ trong 24 giờ (với liều bổ sung 2g nếu cơn co giật xảy ra / tái phát), được khuyến cáo ờ Anh. Tham khảo công thức tại chỗ đế được hướng dẫn thêm. Tiêm bắp magie sulfat gây đau. Thuốc gây tê tại chỗ (ví dụ: xylocaine) có thể được trộn với thuốc. Một số nhà sản xuất khuyến cáo nên tiêm một liều tài tĩnh mạch cùng lúc với liều tiêm bap; tham khảo công thức tại chồ để được hướng dẫn thêm.
Magnesium sulfate là lựa chọn điều trị cho phụ nữ bị sàn giật. Tiêm bắp hoặc tiêm tĩnh mạch đều có hiệu quả như nhau. Liều magie sulfat lý tường vần chưa chắc chắn, với liều cao hơn được khuyến cáo ờ Mỹ.
Nếu sử dụng phác đồ liều cao, nên kiểm tra nồng độ magie huyết thanh 6 giờ sau khi dùng và sau đó khi cần. Nồng độ điều trị từ 4-7 mEq/L (4,8 đến 8,4 mg/dL).Có thể xảy ra suy hô hấp và phản xạ bánh chè có thể biến mất khi nồng độ đạt 10 mEq/L; canxi gluconat có thể được sử dụng đế đáo ngược những tác dụng này.
Có thể cần phải giảm liều ở bệnh nhân suy thận, cũng như theo dõi nồng độ magie huyết thanh và lượng nước tiểu thường xuyên hơn.
Vai trò của magie sulfat trong việc ngăn ngừa co giật thì không chắc chắn. Ở Mỹ, có được khuyến cáo cho tất cả phụ nữ bị tiền sản giật nặng ở các quốc gia khác, bao gồm cả Anh, một cách tiếp cận có mục tiêu hơn được khuyến cáo, cho phép bác sĩ thực hiện đánh giá cá nhân dựa trên các yếu tố nguy cơ cụ thể của bệnh nhân (ví dụ, có tăng huyết áp không kiểm soát được hoặc tình trạng của mẹ xấu đi).
Medicines and Healthcare products Regulatory Agency (MHRA) khuyến cáo không nên sử dụng magie sulfat trong thai kỳ kéo dài hơn 5-7 ngày. Ncu sử dụng kéo dài hoặc lặp lại trong thai kỳ (ví dụ, nhiều liệu trình hoặc sừ dụng > 24 giờ), xem xét theo dõi trẻ sơ sinh về nồng độ canxi và magiê bất thường và các tác dụng bất lợi trên xương. Năm 2013, Cơ quan Quản lý Thực phẩm và Dược phẩm Hoa Kỳ (FDA) đã đưa ra một khuyến cáo tương tự liên quan đến việc sử dụng magie sulfat như là một thuốc giâm co.
Sau sinh
Theo dõi sát cân bằng dịch
Trong thời kỳ hậu sản, nguy cơ chính đối với mẹ là quá tái dịch. Mặc dù theo dõi huyết động xâm lan được khuyến cáo ở Hoa Kỳ, các hướng dần của Anh khuyến cáo phác đồ hạn chế dịch là 80mL/giờ.
n phụ nên được theo dõi lượng dịch vào/ra bằng biểu đồ. Nên hạn chế dịch truyền tĩnh mạch ờ mức 80 mL/giờ cho đến khi bệnh nhân có thể uống tùy ý, miền là lượng nước tiểu bình thường. Không cần điều trị lượng nước tiểu thấp và không nên thực hiện thử thách dịch ngoại trừ sau khi cân nhắc kỹ lưỡng và dưới sự theo dõi chặt chẽ. Miễn là tim mạch ổn định, lượng nước tiểu thỏa đáng, duy tri độ bão hòa oxy thì không cần theo dõi xâm lấn.
Bổ sung tiếp tục liệu pháp hạ huyết áp và magnesium sulfate
Điều trị được khuyến cáo cho MỘT SỐ bệnh nhân trong nhóm bệnh nhân được chọn
Cần tiếp tục kiểm soát tăng huyết áp và co giật cho đến khi thấy rõ sự hồi phục
Các phương pháp mới
Liệu pháp nhắm đích
Các mục tiêu tiềm năng bao gồm yếu tố tăng trưởng nội mô mạch máu (nhờ vector adenovirus), các chất tương tự relaxin, sildenafil và các thuốc gây viêm khác. Tuy nhiên, vì vai trò chính xác của những chất này trong diễn biến bệnh vẫn chưa được biết rõ tại thời điểm này, nên những cách tiếp cận này không phải là không có nguy cơ và hiện không có phương pháp điều trị nào có sẵn.
Theo dõi
Sau khi đánh giá ban đầu và ổn định, cần thực hiện theo dõi theo từng khoảng thời gian phù hợp với mức độ nặng của bệnh. Huyết áp nên được theo dõi thường xuyên để biết mức độ tăng, nhu cầu cần can thiệp và đáp ứng điều trị; tuy nhiên, có rất ít hướng dẫn về tần suất thực hiện việc này. Một hướng dẫn tốt là ít nhất 4 lần mồi ngày khi ở khoa điều trị, hoặc liên tục khi ở đơn vị chăm sóc tích cực. [2] Các xét nghiệm cận lâm sàng (tức là công thức máu đầy đủ, xét nghiệm chức năng gan, chức năng thận) nên được theo dõi ít nhất hai lần mồi tuần (hàng ngày tùy theo mức độ nặng của bệnh ). Không có bằng chứng chắc chắn liên kết mức độ protein niệu với kết cục bất lợi; do đó, khi chẩn đoán đã được đưa ra, không có lợi ích khi lặp lại xét nghiệm phân tích nước tiểu trừ khi xuất hiện các triệu chứng và dấu hiệu mới. [2]
Biểu đồ cơn co tử cung- tim thai nên được thực hiện không quá hai lần mồi tuần, trừ khi có nguyên nhân gây lo ngại như chảy máu âm đạo. thai giảm cử động hoặc tăng mức độ nặng của bệnh, trong trường hợp sinh thai được lên kế hoạch nên thực hiện hàng ngày hoặc liên tục. Đo tốc độ Doppler động mạch rốn và siêu âm thai được khuyến cáo hai lần mỗi tuần.
Sau khi sinh, can tiếp tục theo dõi bà mẹ cho đến khi tình trạng được cái thiện. Điều này có thế được thực hiện như một bệnh nhân ngoại trú nếu điều kiện cho phép. Neu tình trạng không cài thiện hoàn toàn sau 6 tuần, nên xem xét lại chẩn đoán và giới thiệu đến bác sĩ chuyên khoa thích hợp
Hướng dẫn bệnh nhân
Bệnh nhân có thể làm được rất ít việc sau khi tình trạng bệnh đã được chẩn đoán;tuy nhiên, cần giải thích nhu cầu nhập viện và sinh sớm. Sau khi sinh, có nhiều tổ chức khác nhau mà bệnh nhân có thố thấy hữu ích.
Tiên lượng
Tiền sản giật là một tình trạng tự giới hạn của thai kỳ, thường tự khói sau khi sổ nhau, mặc dù nó có thể tồn tại trong vài ngày sau khi sinh. ít để lại di chứng lâu dài; tuy nhiên, có một số mối liên quan bệnh lâu dài.
Diễn tiến của bệnh
Diễn tiến của tiền sản giật có thể bị thay đổi khi được điều trị và tình trạng này có thế được kiểm soát dề dàng ở hầu hết các bệnh nhân, thường là trong vòng vài giờ sau khi bắt đầu điều trị. Khi đã được kiểm soát, thời gian mắc bệnh phụ thuộc vào thời điểm quyết định sinh. Sau sinh, tình trạng thường thoái lui trong vòng 2-4 ngày; tuy nhiên, một số phụ nữ có vấn đề về tăng huyết áp và protein niệu trong vài tuần sau đó.
Tái phát
Nguy cơ tái phát chung của tiền sản giật ở những lần mang thai tiếp theo là khoáng 16%.|21 Đối với phụ nữ sinh con ở tuần thứ 28-34, nguy cơ tái phát ở những lần mang thai sau là khoảng 33%; nếu sinh lúc 34-37 tuần, nguy cơ xấp xỉ 23%.
Các mối liên quan bệnh lâu dài
Phụ nữ bị tiền sản giật có sự gia tăng nguy cơ mắc bệnh tim mạch lâu dài, bao gồm tăng huyết áp và đột quỵ, đái tháo đường type 2 và bệnh thận.
Không có hướng dẫn rõ ràng về việc tái khám theo dõi lâu dài những phụ nữ đã từng bị tiền sản giật. Tuy nhiên, đánh giá nguy cơ mắc bệnh tim mạch của họ nên bao gồm tiền sản giật trước đó cùng với chi số khối cơ thể và các yếu tố lối sống khác. [2]
Tài liệu tham khảo
- American College of Obstetricians and Gynecologists. ACOG practice bulletin no. 202: gestational hypertension and preeclampsia. Obstet Gynecol. 2019 Jan;133(1 ):e1-25. Abstract (http:// ncbi.nlm.nih.gov/pubmed/305756757tookbestpractice.bmj.com)
- National Institute for Health and Care Excellence. Hypertension in pregnancy: diagnosis and management. Jun 2019 [internet publication]. Full text (https://www.nice.org.uk/guidance/ng133)
- Brown MA, Magee LA, Kenny LC, et al; International Society for the study of Hypertension in Pregnancy (ISSHP). The hypertensive disorders of pregnancy: ISSHP classification, diagnosis and management recommendations for international practice. Pregnancy Hypertens. 2018 Jul;13:291-310. Abstract (http://www.ncbi.nlm.nih.gov/pubmed/298033307tookbestpractice.bmj.com)
- US Preventive Services Task Force. Screening for preeclampsia: US Preventive Services Task Force recommendation statement. JAMA. 2017 Apr 25;317(16):1661 -7. Full text (https://jamanetwork.com/ journals/jama/fullarticle/2620095) Abstract (http://www.ncbi.nlm.nih.gov/pubmed/28444286? tookbestpractice.bmj.com)
- Jeyabalan A. Epidemiology of preeclampsia: impact of obesity. Nutr Rev. 2013 Oct;71 (suppl 1):S18-25. Full text (https://academic.oup.com/nutritionreviews/article/71/suppl_1/S18/1834571) Abstract (http://www.ncbi.nlm.nih.gov/pubmed/241479197tookbestpractice.bmj.com)
- Tuffnell DJ, Jankowicz D, Lindow sw, et al. Outcomes of severe pre-eclampsia/eclampsia in Yorkshire 1999/2003. BJOG. 2005 Jul;112(7):875-80. Full text (https://obgyn.onlinelibrary.wiley.com/doi/full/10.1111/j.1471-0528.2005.00565.x) Abstract (http://www.ncbi.nlm.nih.gov/pubmed/15957986? tookbestpractice.bmj.com)
- Ngwenya s. Severe preeclampsia and eclampsia: incidence, complications, and perinatal outcomes at a low-resource setting, Mpilo Central Hospital, Bulawayo, Zimbabwe. Int J Womens Health. 2017 May 17;9:353-7. Full text (https://www.dovepress.com/severe-preeclampsia-and-eclampsia- incidence-complications-and-perinata-peer-reviewed-fulltext-article-IJWH) Abstract (http://ncbi.nlm.nih.gov/pubmed/285531487tookbestpractice.bmj.com)
- Osungbade KO, Ige OK. Public health perspectives of preeclampsia in developing countries: implication for health system strengthening. J Pregnancy. 2011 ;2011:481095. Full text (https://www.hindawi.com/journals/jp/2011/481095/) Abstract (http://www.ncbi.nlm.nih.gov/ pubmed/215470907tookbestpractice.bmj.com)
- Moffett-King A. Natural killer cells and pregnancy. Nat Rev Immunol. 2002 Sep;2(9):656-63. [Erratum in: Nat Rev Immunol 2002 Dec;2(12):975.] Abstract (http://www.ncbi.nlm.nih.gov/pubmed/12209134? tookbestpractice.bmj.com)
- Duckitt K, Harrington D. Risk factors for pre-eclampsia at antenatal booking: systematic review of controlled studies. BMJ. 2005 Mar 12;330(7491):565. Full text (https://www.bmj.com/ content/330/7491 /565.long) Abstract (http://www.ncbi.nlm.nih.g0v/pubmed/15743856? tookbestpractice.bmj.com)
- Brew o, Sullivan MH, Woodman A. Comparison of normal and pre-eclamptic placental gene expression: a systematic review with meta-analysis. PLoS One. 2016 Aug 25;11 (8):e0161504. Full text (https://journals.plos.org/plosone/article?id=10.1371 /journal.pone.0161504) Abstract (http://ncbi.nlm.nih.gov/pubmed/275603817tookbestpractice.bmj.com)
- Duhig K, Vandermolen B, Shennan A. Recent advances in the diagnosis and management of preeclampsia. FIOOORes. 2018 Feb 28;7:242. Full text (https://f1000research.com/articles/7-242/v1) Abstract (http://www.ncbi.nlm.nih.gov/pubmed/295602627tookbestpractice.bmj.com)
- Smith TA, Kirkpatrick DR, Kovilam o, et al. Immunomodulatory role of vitamin D in the pathogenesis of preeclampsia. Expert Rev Clin Immunol. 2015;11(9):1055-63. Full text (https://www.ncbi.nlm.nih.gov/ pmc/articles/PMC4829935/) Abstract (http://www.ncbi.nlm.nih.gov/pubmed/26098965? tookbestpractice.bmj.com)
- de Haas s, Ghossein-Doha c, van Kuijk SM, et al. Physiological adaptation of maternal plasma volume during pregnancy: a systematic review and meta-analysis. Ultrasound Obstet Gynecol. 2017 Feb;49(2):177-87. Abstract (http://www.ncbi.nlm.nih.gov/pubmed/28169502? tookbestpractice.bmj.com)
- Deen ME, Ruurda LG, Wang J, et al. Risk factors for preeclampsia in multiparous women: primipaternity versus the birth interval hypothesis. J Matern Fetal Neonatal Med. 2006 Feb;19(2):79-84. Abstract (http://www.ncbi.nlm.nih.gov/pubmed/165816027tookbestpractice.bmj.com)
- Redman cw, Sargent IL. Placental debris, oxidative stress and pre-eclampsia. Placenta.2000 Sep;21(7):597-602. Abstract (http://www.ncbi.nlm.nih.gov/pubmed/10985960? tookbestpractice.bmj.com)
- GOPEC Consortium. Disentangling fetal and maternal susceptibility for pre-eclampsia: a British multicenter candidate-gene study. Am J Hum Genet. 2005 Jul;77(1):P127-31. Full text (https:// cell.com/ajhg/fulltext/S0002-9297(07)60908-2) Abstract (http://www.ncbi.nlm.nih.gov/ pubmed/158893867tookbestpractice.bmj.com)
- Taravati A, Tohidi F, Moniri M, et al. Catechol-O-methyltransferase gene polymorphism (Val158Met) and development of pre-eclampsia. Arch Med Res. 2017 Feb;48(2):180-6. Abstract (http:// ncbi.nlm.nih.gov/pubmed/286253217tookbestpractice.bmj.com)
- Poorolajal J, Jenabi E. The association between body mass index and preeclampsia: a meta-analysis. J Matern Fetal Neonatal Med. 2016 Nov;29(22):3670-6. Abstract (http://www.ncbi.nlm.nih.gov/ pubmed/26762770?tookbestpractice.bmj.com)
- Spradley FT. Metabolic abnormalities and obesity’s impact on the risk for developing preeclampsia. Am J Physiol Regul Integr Comp Physiol. 2017 Jan 1 ;312(1):R5-12. Full text (https:// journals.physiology.org/doi/full/10.1152/ajpregu.00440.2016) Abstract (http://www.ncbi.nlm.nih.gov/ pubmed/279035167tookbestpractice.bmj.com)
- Centre for Maternal and Child Enquiries (CMACE). Saving mothers’ lives: reviewing maternal deaths to make motherhood safer: 2006-08. The Eighth Report on Confidential Enquiries into Maternal Deaths in the United Kingdom. BJOG. 2011 Mar;118(suppl 1):1-203. Full text (https:// obgyn.onlinelibrary.wiley.com/doi/epdf/10.1111/j.1471-0528.2010.02847.x) Abstract (http:// ncbi.nlm.nih.gov/pubmed/213560047tookbestpractice.bmj.com)
- DoPierala AL, Bhatta s, Raja EA, et al. Obstetric consequences of subfertility: a retrospective cohort study. BJOG. 2016 Jul;123(8):1320-8. Abstract (http://www.ncbi.nlm.nih.gov/pubmed/26335260? tookbestpractice.bmj.com)
- Tarlatzi TB, Imbert R, Alvaro Mercadal B, et al. Does oocyte donation compared with autologous oocyte IVF pregnancies have a higher risk of preeclampsia? Reprod Biomed Online. 2017 Jan;34(1 ):11 -8. Full text (https://www.rbmojournal.com/article/S1472-6483(16)30554-5/fulltext) Abstract (http://www.ncbi.nlm.nih.gov/pubmed/277935497tookbestpractice.bmj.com)
- Walker JJ. Pre-eclampsia. Lancet. 2000 Oct 7;356(9237):1260-5. Abstract (http:// ncbi.nlm. nih.gov/pubmed/110729617tookbestpractice.bmj.com)
- Yu HF, Chen HS, Rao DP, et al. Association between polycystic ovary syndrome and the risk of pregnancy complications: a PRISMA-compliant systematic review and meta-analysis. Medicine (Baltimore). 2016 Dec;95(51):e4863. Full text (https://journals.lww.com/md-journal/
- Deen ME, Ruurda LG, Wang J, et al. Risk factors for preeclampsia in multiparous women: primipaternity versus the birth interval hypothesis. J Matern Fetal Neonatal Med. 2006 Feb;19(2):79-84. Abstract (http://www.ncbi.nlm.nih.gov/pubmed/165816027tookbestpractice.bmj.com)
- Redman cw, Sargent IL. Placental debris, oxidative stress and pre-eclampsia. Placenta. 2000 Sep;21(7):597-602. Abstract (http://www.ncbi.nlm.nih.gov/pubmed/10985960? tookbestpractice.bmj.com)
- GOPEC Consortium. Disentangling fetal and maternal susceptibility for pre-eclampsia: a British multicenter candidate-gene study. Am J Hum Genet. 2005 Jul;77(1):P127-31. Full text (https:// cell.com/ajhg/fulltext/S0002-9297(07)60908-2) Abstract (http://www.ncbi.nlm.nih.gov/ pubmed/158893867tookbestpractice.bmj.com)
- Taravati A, Tohidi F, Moniri M, et al. Catechol-O-methyltransferase gene polymorphism (Val158Met) and development of pre-eclampsia. Arch Med Res. 2017 Feb;48(2):180-6. Abstract (http:// ncbi.nlm.nih.gov/pubmed/286253217tookbestpractice.bmj.com)
- Poorolajal J, Jenabi E. The association between body mass index and preeclampsia: a meta-analysis. J Matern Fetal Neonatal Med. 2016 Nov;29(22):3670-6. Abstract (http://www.ncbi.nlm.nih.gov/ pubmed/26762770?tookbestpractice.bmj.com)
- Spradley FT. Metabolic abnormalities and obesity’s impact on the risk for developing preeclampsia. Am J Physiol Regul Integr Comp Physiol. 2017 Jan 1 ;312(1):R5-12. Full text (https:// journals.physiology.org/doi/full/10.1152/ajpregu.00440.2016) Abstract (http://www.ncbi.nlm.nih.gov/ pubmed/279035167tookbestpractice.bmj.com)
- Centre for Maternal and Child Enquiries (CMACE). Saving mothers’ lives: reviewing maternal deaths to make motherhood safer: 2006-08. The Eighth Report on Confidential Enquiries into Maternal Deaths in the United Kingdom. BJOG. 2011 Mar;118(suppl 1):1-203. Full text (https:// obgyn.onlinelibrary.wiley.com/doi/epdf/10.1111/j.1471-0528.2010.02847.x) Abstract (http:// ncbi.nlm.nih.gov/pubmed/213560047tookbestpractice.bmj.com)
- DoPierala AL, Bhatta s, Raja EA, et al. Obstetric consequences of subfertility: a retrospective cohort study. BJOG. 2016 Jul;123(8):1320-8. Abstract (http://www.ncbi.nlm.nih.gov/pubmed/26335260? tookbestpractice.bmj.com)
- Tarlatzi TB, Imbert R, Alvaro Mercadal B, et al. Does oocyte donation compared with autologous oocyte IVF pregnancies have a higher risk of preeclampsia? Reprod Biomed Online. 2017 Jan;34(1 ):11 -8. Full text (https://www.rbmojournal.com/article/S1472-6483(16)30554-5/fulltext) Abstract (http://www.ncbi.nlm.nih.gov/pubmed/277935497tookbestpractice.bmj.com)
- Walker JJ. Pre-eclampsia. Lancet. 2000 Oct 7;356(9237):1260-5. Abstract (http:// ncbi.nlm. nih.gov/pubmed/110729617tookbestpractice.bmj.com)
- Yu HF, Chen HS, Rao DP, et al. Association between polycystic ovary syndrome and the risk of pregnancy complications: a PRISMA-compliant systematic review and meta-analysis. Medicine (Baltimore). 2016 Dec;95(51):e4863. Full text (https://journals.lww.com/md-journal/
fulltext/2016/12230/Association_between_polycystic_ovary_syndrome_and.2.aspx) Abstract (http:// ncbi.nlm.nih.gov/pubmed/280023147tookbestpractice.bmj.com) - Palmer SK, Moore LG, Young D, et al. Altered blood pressure course during normal pregnancy and increased preeclampsia at high altitude (3100 meters) in Colorado. Am J Obstet Gynecol. 1999 May;180(5):1161-8. Abstract (http://www.ncbi.nlm.nih.gov/pubmed/10329872? tookbestpractice.bmj.com)
- Rolnik DL, Wright D, Poon LC, et al. Aspirin versus placebo in pregnancies at high risk for preterm preeclampsia. N Engl J Med. 2017 Aug 17;377(7):613-22. Full text (https://www.nejm.org/
- doi/10.1056/NEJMoa1704559) Abstract (http://www.ncbi.nlm.nih.gov/pubmed/28657417? tookbestpractice.bmj.com)
- Gan J, He H, Qi H. Preventing preeclampsia and its fetal complications with low-dose aspirin
- in East Asians and non-East Asians: a systematic review and meta-analysis. Hypertens Pregnancy. 2016 Aug;35(3):426-35. Abstract (http://www.ncbi.nlm.nih.gov/pubmed/27315190? tookbestpractice.bmj.com)
- Roberge s, Villa p, Nicolaides K, et al. Early administration of low-dose aspirin for the prevention of preterm and term preeclampsia: a systematic review and meta-analysis. Fetal Diagn Ther. 2012;31 (3):141 -6. Full text (https://www.karger.com/Article/FullText/336662) Abstract (http:// ncbi.nlm.nih.gov/pubmed/224414377tookbestpractice.bmj.com)
- Roberge s, Bujold E, Nicolaides KH. Aspirin for the prevention of preterm and term preeclampsia: systematic review and metaanalysis. Am J Obstet Gynecol. 2018 Mar;218(3):287-93.e1. Full text (https://www.ajog.org/article/S0002-9378(17)32326-8/fulltext) Abstract (http://www.ncbi.nlm.nih.gov/ pubmed/29138036?tookbestpractice.bmj.com)
- Barakat R, Pelaez M, Cordero Y, et al. Exercise during pregnancy protects against hypertension and macrosomia: randomized clinical trial. Am J Obstet Gynecol. 2016 May;214(5):649;e1-8. Abstract (http://www.ncbi.nlm.nih.gov/pubmed/267048947tookbestpractice.bmj.com)
- Davenport MH, Ruchat SM, Poitras VJ, et al. Prenatal exercise for the prevention of gestational diabetes mellitus and hypertensive disorders of pregnancy: a systematic review and meta-analysis. Br J Sports Med. 2018 Nov;52(21):1367-75. Abstract (http://www.ncbi.nlm.nih.gov/pubmed/30337463? tookbestpractice.bmj.com)
- World Health Organization. WHO recommendation: calcium supplementation during pregnancy for the prevention of pre-eclampsia and its complications. Geneva: World Health Organization; 2018. Full text (https://apps.who.int/iris/bitstream/handle/10665/277235/9789241550451 -eng.pdf?ua=1) Abstract (http://www.ncbi.nlm.nih.gov/pubmed/306293917tookbestpractice.bmj.com)
- Villar J, Abdel-Aleem H, Merialdi M, et al; World Health Organization Calcium Supplementation for the Prevention of Preeclampsia Trial Group. World Health Organization randomized trial of calcium supplementation among low calcium intake pregnant women. Am J Obstet Gynecol. 2006 Mar;194(3):639-49. Full text (https://www.ajog.org/article/S0002-9378(06)00142-6/fulltext) Abstract (http://www.ncbi.nlm.nih.gov/pubmed/165223927tookbestpractice.bmj.com)
- Hofmeyr GJ, Manyame s, Medley N, et al. Calcium supplementation commencing before
- or early in pregnancy, for preventing hypertensive disorders of pregnancy. Cochrane
- Database Syst Rev. 2019 Sep 16;(9):CD011192. Full text (https://www.cochranelibrary.com/ cdsr/doi/10.1002/14651858.CD011192.pub3/full) Abstract (http://www.ncbi.nlm.nih.gov/ pubmed/31523806?tool=bestpractice. bmj.com)
- Hofmeyr GJ, Lawrie TA, Atallah ÁN, et al. Calcium supplementation during pregnancy
- for preventing hypertensive disorders and related problems. Cochrane Database Syst
- Rev. 2018 Oct 1 ;(10):CD001059. Full text (https://www.cochranelibrary.com/cdsr/ doi/10.1002/14651858.CD001059.pub5/full) Abstract (http://www.ncbi.nlm.nih.gov/ pubmed/30277579?tool=bestpractice.bmj.com) s
- Davey DA, MacGillivray I. The classification and definition of the hypertensive disorders of pregnancy. Am J Obstet Gynecol. 1988 Apr;158(4):892-8. Abstract (http://www.ncbi.nlm.nih.gov/ pubmed/3364501?tool=bestpractice.bmj.com)
- Lowe SA, Bowyer L, Lust K, et al. SOMANZ guidelines for the management of hypertensive disorders of pregnancy 2014. Aust N z J Obstet Gynaecol. 2015 Oct;55(5):e1-29. Full text (https:// somanz.org/downloads/HTguidelineupdatedJune2015.pdf) Abstract (http://www.ncbi.nlm.nih.gov/ pubmed/26412014?tool=bestpractice.bmj.com)
- National Institute for Health and Care Excellence. PIGF-based testing to help diagnose suspected preeclampsia (Triage PIGF test, Elecsys immunoassay sFlt-1/PIGF ratio, DELFIA Xpress PIGF 1-2-3 test, and BRAHMS sFlt-1 Kryptor/BRAHMS PIGF plus Kryptor PE ratio). Dec 2018 [internet publication]. Full text (https://www.nice.org.uk/guidance/dg23)
- Duhig KE, Myers J, Seed PT, et al. Placental growth factor testing to assess women with suspected pre-eclampsia: a multicentre, pragmatic, stepped-wedge cluster-randomised controlled trial. Lancet. 2019 May 4;393(10183):1807-18. Full text (https://www.thelancet.com/journals/lancet/article/ PIIS0140-6736(18)33212-4/fulltext) Abstract (http://www.ncbi.nlm.nih.gov/pubmed/30948284? tool=bestpractice.bmj.com)
- Eastwood KA, Patterson c, Hunter AJ, et al. Evaluation of the predictive value of placental vascularisation indices derived from 3-dimensional power Doppler whole placental volume scanning for prediction of pre-eclampsia: a systematic review and meta-analysis. Placenta. 2017 Mar;51:89-97. Abstract (http://www.ncbi.nlm.nih.gov/pubmed/28089506?tool=bestpractice.bmj.com)
- Von Dadelszen p, Payne B, Li J, et al; PIERS Study Group. Prediction of adverse maternal outcomes in pre-eclampsia: development and validation of the full PIERS model. Lancet. 2011 Jan 15;377(9761):219-27. Abstract (http://www.ncbi.nlm.nih.gov/pubmed/21185591? tool=bestpractice.bmj.com)
- Thangaratinam s, Allotey J, Marlin N, et al. Development and validation of Prediction models for Risks of complications in Early-onset Pre-eclampsia (PREP): a prospective cohort study. Health Technol Assess. 2017 Apr;21 (18):1 -100. Full text (https://www.journalslibrary.nihr.ac.uk/hta/hta21180#/fulI- report) Abstract (http://www.ncbi.nlm.nih.gov/pubmed/28412995?tool=bestpractice.bmj.com)
- Sotiriadis A, Hernandez-Andrade E, da Silva Costa F, et al; ISUOG CSC Pre-eclampsia Task Force. ISUOG practice guidelines: role of ultrasound in screening for and follow-up of pre-eclampsia References Ultrasound Obstet Gynecol. 2019 Jan;53(1 ):7-22. Full text (https://obgyn.onlinelibrary.wiley.com/ doi/full/10.1002/uog.20105) Abstract (http://www.ncbi.nlm.nih.gov/pubmed/30320479? tookbestpractice.bmj.com)
- Zeisler H, Llurba E, Chantraine F, et al. Predictive value of the sFlt-1 :PIGF ratio in women with suspected preeclampsia. N Engl J Med. 2016 Jan 7;374(1):13-22. Full text (https://www.nejm.org/ doi/full/10.1056/NEJMoa1414838) Abstract (http://www.ncbi.nlm.nih.gov/pubmed/26735990? tookbestpractice.bmj.com)
- Chappell LC, Duckworth s, Seed PT, et al. Diagnostic accuracy of placental growth factor in women with suspected preeclampsia: a prospective multicenter study. Circulation. 2013 Nov 5;128(19):2121 -31. Full text (https://www.ahajournals.Org/doi/full/10.1161/circulationaha.113.003215) Abstract (http://www.ncbi.nlm.nih.gov/pubmed/24190934?tool=bestpractice.bmj.com)
- Kuc s, Wortelboer EJ, van Rijn BB, et al. Evaluation of 7 serum biomarkers and uterine artery Doppler ultrasound for first-trimester prediction of preeclampsia: a systematic review. Obstet Gynecol Surv. 2011 Apr;66(4):225-39. Abstract (http://www.ncbi.nlm.nih.gov/pubmed/21756405? tookbestpractice.bmj.com)
- Skrâstad RB, Hov GG, Blaas HG, et al. Risk assessment for preeclampsia in nulliparous women at 11-13 weeks gestational age: prospective evaluation of two algorithms. BJOG. 2015 Dec;122(13):1781-8. Full text (https://obgyn.onlinelibrary.wiley.eom/doi/full/10.1111/1471-0528.13194) Abstract (http://www.ncbi.nlm.nih.gov/pubmed/254710577tookbestpractice.bmj.com)
- Tan MY, Wright D, Syngelaki A, et al. Comparison of diagnostic accuracy of early screening for pre-eclampsia by NICE guidelines and a method combining maternal factors and biomarkers: results of SPREE. Ultrasound Obstet Gynecol. 2018 Jun;51(6):743-50. Full text (https:// obgyn.onlinelibrary.wiley.com/doi/full/10.1002/uog. 19039) Abstract (http://www.ncbi.nlm.nih.gov/ pubmed/29536574?tool=bestpractice.bmj.com)
- National Institute for Health and Care Excellence. Hypertension in pregnancy: diagnosis and management. Jun 2019 [internet publication]. Full text (https://www.nice.org.uk/guidance/ng133)
- Brown MA, Magee LA, Kenny LC, et al; International Society for the Study of Hypertension in Pregnancy (ISSHP). The hypertensive disorders of pregnancy: ISSHP classification, diagnosis and management recommendations for international practice. Pregnancy Hypertens. 2018 Jul;13:291-310. Abstract (http://www.ncbi.nlm.nih.gov/pubmed/298033307tookbestpractice.bmj.com)
- Van Baaren GJ, Broekhuijsen K, van Pampus MG, et al. An economic analysis of immediate delivery and expectant monitoring in women with hypertensive disorders of pregnancy, between 34 and 37 weeks of gestation (HYPITAT-II). BJOG. 2017 Feb;124(3):453-61. Full text (https://obgyn.onlinelibrary.wiley.eom/doi/full/10.1111/1471-0528.13957) Abstract (http://ncbi.nlm.nih.gov/pubmed/269691987tookbestpractice.bmj.com)
- Churchill D, Duley L, Thornton JG, et al. Interventionist versus expectant care for severe pre-eclampsia between 24 and 34 weeks’ gestation. Cochrane Database Syst Rev. 2018 Oct 5;(10):CD003106. Full text (https://www.cochranelibrary.com/cdsr/doi/10.1002/14651858.CD003106.pub3/full) Abstract (http://www.ncbi.nlm.nih.gov/pubmed/302895657tookbestpractice.bmj.com)
- References Publications Committee, Society for Maternal-Fetal Medicine; Sibai BM. Evaluation and management of severe preeclampsia before 34 weeks’ gestation. Am J Obstet Gynecol. 2011 Sep;205(3):191 -8. Full text (https://www.ajog.org/article/S0002-9378(11 )00918-5/fulltext) Abstract (http://www.ncbi.nlm.nih.gov/pubmed/220710497tookbestpractice.bmj.com)
- Broekhuijsen K, van Baaren GJ, van Pampus MG, et al; HYPITAT-II study group. Immediate delivery versus expectant monitoring for hypertensive disorders of pregnancy between 34 and 37 weeks of gestation (HYPITAT-II): an open-label, randomised controlled trial. Lancet. 2015 Jun 20;385(9986):2492-501. Abstract (http://www.ncbi.nlm.nih.gov/pubmed/25817374? tookbestpractice.bmj.com)
- Koopmans CM, Bijlenga D, Groen H, et al; HYPITAT Study Group. Induction of labour versus expectant monitoring for gestational hypertension or mild pre-eclampsia after 36 weeks’ gestation (HYPITAT): a multicentre, open-label randomised controlled trial. Lancet. 2009 Sep 19;374(9694):979-88. Abstract (http://www.ncbi.nlm.nih.gov/pubmed/19656558? tookbestpractice.bmj.com)
- Cluver c, Novikova N, Koopmans CM, et al. Planned early delivery versus expectant management for hypertensive disorders from 34 weeks gestation to term. Cochrane Database Syst Rev. 2017 Jan 15;(1):CD009273. Full text (https://www.cochranelibrary.com/ cdsr/doi/10.1002/14651858.CD009273.pub2/full) Abstract (http://www.ncbi.nlm.nih.gov/ pubmed/28106904?tookbestpractice.bmj.com)
- Hein HA. Cardiorespiratory arrest with laryngeal oedema in pregnancy-induced hypertension. Can Anaesth Soc J. 1984 Mar;31(2):210-2. Abstract (http://www.ncbi.nlm.nih.gov/pubmed/6704786? tookbestpractice.bmj.com)
- American College of Obstetricians and Gynecologists. ACOG committee opinion no. 767: emergent
- therapy for acute-onset, severe hypertension during pregnancy and the postpartum period. Obstet Gynecol. 2019 Feb;133(2):e174-80. Full text (https://journals.lww.com/greenjournal/fulltext/2019/02000/ACO (http://www.ncbi.nlm.nih.gov/pubmed/305756397tookbestpractice.bmj.com)
- Shekhar s, Gupta N, Kirubakaran R, et al. Oral nifedipine versus intravenous labetalol for severe hypertension during pregnancy: a systematic review and meta-analysis. BJOG. 2016 Jan;123(1 ):40-7. Full text (https://obgyn.onlinelibrary.wiley.eom/doi/full/10.1111/1471 -0528.13463) Abstract (http://ncbi.nlm.nih.gov/pubmed/26113232tookbestpractice.bmj.com)
- American College of Obstetricians and Gynecologists. ACOG practice bulletin no. 203: chronic hypertension in pregnancy. Obstet Gynecol. 2019 Jan;133(1):e26-50. Abstract (http:// ncbi.nlm.nih.gov/pubmed/305756767tookbestpractice.bmj.com)
- Which anticonvulsant for women with eclampsia? Evidence from the Collaborative Eclampsia Trial. Lancet. 1995 Jun 10;345(8963):1455-63. Abstract (http://www.ncbi.nlm.nih.gov/pubmed/7769899? tookbestpractice.bmj.com)
- Medicines and Healthcare products Regulatory Agency. Drug safety update. Magnesium sulfate: risk of skeletal adverse effects in the neonate following prolonged or repeated use in pregnancy. May 2019 [internet publication]. Full text (https://www.gov.uk/drug-safety-update/magnesium-sulfate-risk-of- skeletal-adverse-effects-in-the-neonate-following-prolonged-or-repeated-use-in-pregnancy)
- US Food and Drug Administration. FDA drug safety communication: FDA recommends against prolonged use of magnesium sulfate to stop preterm labor due to bone changes in exposed babies. May 2013 [internet publication]. Full text (https://www.fda.gov/media/85971/download)
- Kusminsky RE. Complications of central venous catheterization. J Am Coll Surg. 2007 Apr;204(4):681-96. Abstract (http://www.ncbi.nlm.nih.gov/pubmed/17382229? tookbestpractice.bmj.com)
- McGee DC, Gould MK. Preventing complications of central venous catheterization. N Engl J Med. 2003 Mar 20;348(12):1123-33. Full text (https://www.nejm.org/doi/10.1056/NEJMra011883) Abstract (http://www.ncbi.nlm.nih.gov/pubmed/126466707tookbestpractice.bmj.com)
- Smith RN, Nolan JP. Central venous catheters. BMJ. 2013 Nov 11 ;347:f6570. Abstract (http:// ncbi.nlm.nih.gov/pubmed/24217269?tool=bestpractice.bmj.com)
- Reich DL. Monitoring in anesthesia and perioperative care. Cambridge: Cambridge University Press; 2011.
- Abbott Northwestern Hospital Internal Medicine Residency. Internal jugular central venous line. 2015 [internet publication]. Full text (http://www.anwresidency.com/simulation/guide/ij.html)
- Bishop L, Dougherty L, Bodenham A, et al. Guidelines on the insertion and management of central venous access devices in adults. Int J Lab Hematol. 2007 Aug;29(4):261-78. Abstract (http:// ncbi.nlm.nih.gov/pubmed/17617077?tool=bestpractice.bmj.com)
- Fletcher SJ, Bodenham AR. Safe placement of central venous catheters: where should the tip of the catheter lie? Br J Anaesth. 2000 Aug;85(2):188-91. Full text (https://bjanaesthesia.org/article/ S0007-0912(17)37300-2/fulltext)
- Gibson F, Bodenham A. Misplaced central venous catheters: applied anatomy and practical management. Br J Anaesth. 2013 Mar;110(3):333-46. Full text (https://academic.oup.com/bja/article- lookup/doi/10.1093/bja/aes497)
- Schuster M, Nave H, Piepenbrock s, et al. The carina as a landmark in central venous catheter placement. Br J Anaesth. 2000 Aug;85(2):192-4. Full text (https://bjanaesthesia.org/article/ S0007-0912(17)37301 -4/f ulltext)
- Conrad KP. G-protein-coupled receptors as potential drug candidates in preeclampsia: targeting the relaxin/insulin-like family peptide receptor 1 for treatment and prevention. Hum Reprod Update. 2016 Sep;22(5):647-64. Full text (https://academic.oup.eom/humupd/article/22/5/647/2237960) Abstract (http://www.ncbi.nlm.nih.gov/pubmed/273853607tookbestpractice.bmj.com)
- Paauw ND, Terstappen F, Ganzevoort w, et al. Sildenafil during pregnancy: a preclinical meta-analysis on fetal growth and maternal blood pressure. Hypertension. 2017 Nov;70(5):998-1006. Abstract (http:// ncbi.nlm.nih.gov/pubmed/288938967tookbestpractice.bmj.com)
- Sibley CP. Treating the dysfunctional placenta. J Endocrinol. 2017 Aug;234(2):R81-97. Full text (https://joe.bioscientifica.eom/view/journals/joe/234/2/JOE-17-0185.xml) Abstract (http:// ncbi.nlm. nih.gov/pubmed/28483805?tool=bestpractice.bmj.com)
- Heida KY, Bots ML, de Groot CJ, et al. Cardiovascular risk management after reproductive and pregnancy-related disorders: a Dutch multidisciplinary evidence-based guideline. Eur J Prev Cardiol. 2016 Nov;23(17):1863-79. Abstract (http://www.ncbi.nlm.nih.gov/pubmed/27432836? tookbestpractice.bmj.com)
- Wang z, Wang z, Wang L, et al. Hypertensive disorders during pregnancy and risk of type 2 diabetes in later life: a systematic review and meta-analysis. Endocrine. 2017 Mar;55(3):809-21. Abstract (http:// ncbi.nlm.nih.gov/pubmed/275182837tookbestpractice.bmj.com)
- Benschop L, Duvekot JJ, Versmissen J, et al. Blood pressure profile 1 year after severe preeclampsia. Hypertension. 2018 Mar;71(3):491-8. Abstract (http://www.ncbi.nlm.nih.gov/pubmed/29437895? tookbestpractice.bmj.com)
- Brouwers L, van der Meiden-van Roest AJ, Savelkoul c, et al. Recurrence of pre-eclampsia and the risk of future hypertension and cardiovascular disease: a systematic review and metaanalysis. BJOG. 2018 Dec;125(13):1642-54. Full text (https://obgyn.onlinelibrary.wiley.com/ doi/full/10.1111/1471-0528.15394) Abstract (http://www.ncbi.nlm.nih.gov/pubmed/29978553? tookbestpractice.bmj.com)
- Stuart J J, Tanz LJ, Missmer SA, et al. Hypertensive disorders of pregnancy and maternal cardiovascular disease risk factor development: an observational cohort study. Ann Intern Med. 2018 Aug 21 ;169(4):224-32. Abstract (http://www.ncbi.nlm.nih.gov/pubmed/29971437? tookbestpractice.bmj.com)
- Kristensen JH, Basit s, Wohlfahrt J, et al. Pre-eclampsia and risk of later kidney disease: nationwide cohort study. BMJ. 2019 Apr 29;365:I1516. Full text (https://www.bmj.com/content/365/bmj.H516.long) Abstract (http://www.ncbi.nlm.nih.gov/pubmed/310365577tookbestpractice.bmj.com)
- Khashan AS, Evans M, Kublickas M, et al. Preeclampsia and risk of end stage kidney disease: a Swedish nationwide cohort study. PLoS Med. 2019 Jul;16(7):e1002875. Full text (https:// journals.plos.org/plosmedicine/article?id=10.1371/journal.pmed. 1002875) Abstract (http:// ncbi.nlm.nih.gov/pubmed/31361741 ?tool=bestpractice.bmj.com)
- Miller EC, Gatollari HJ, Too G, et al. Risk factors for pregnancy-associated stroke in women with preeclampsia. Stroke. 2017 Jul;48(7):1752-9. Full text (https://www.ahajournals.org/doi/full/10.1161/STROKEAHA.117.017374) Abstract (http://www.ncbi.nlm.nih.gov/pubmed/28546324? tookbestpractice.bmj.com)
- Dodd JM, McLeod A, Windrim RC, et al. Antithrombotic therapy for improving maternal or infant health outcomes in women considered at risk of placental dysfunction. Cochrane Database Syst Rev. 2013 Jul 24;(7):CD006780. Full text (https://www.cochranelibrary.com/ cdsr/doi/10.1002/14651858.CD006780.pub3/full) Abstract (http://www.ncbi.nlm.nih.gov/ pubmed/23884904?tookbestpractice.bmj.com)


