Bệnh Nội tiết - chuyển hóa
Bệnh hạ Kali máu: Nguyên nhân, triệu chứng và chẩn đoán theo BMJ
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Nhà thuốc Ngọc Anh – Bài viết Bệnh hạ Kali máu: Nguyên nhân, triệu chứng và chẩn đoán theo BMJ để tải file PDF bài viết xin vui lòng click vào link ở đây.
1. Tóm tắt
Chứng hạ kali huyết được định nghĩa là nồng độ kali trong huyết thanh <3,5 mmol/L (<3,5 mEq/L). Chứng hạ kali huyết mức độ vừa được định nghĩa là nồng độ kali trong huyết thanh nằm trong khoảng từ 2,5 đến 3 mmol/ L (2,5 đến 3 mEq/L) và chứng giảm kali huyết mức độ nặng là khi nồng độ kali trong huyết thanh <2,5 mmol/L (<2,5 mEq/L).[1] Tỉ số kali nội bào/ngoại bào xác định điện thế màng tế bào. Do đó, những thay đổi nhỏ trong nồng độ kali ngoại bào có thể có ảnh hưởng lớn đến chức năng hệ tim mạch và thần kinh-cơ.
Chứng hạ kali huyết là chủ yếu là do mất đi kali theo nước tiểu hoặc thải qua đường tiêu hóa. Giảm nồng độ kali trong huyết thanh từ 4 xuống 3 mmol/L (4 xuống 3 mEq/L) tức là làm mất đi khoảng 200 đến 400 mmol (200 đến 400 mEq) lượng kali. Tuy nhiên, những con số ước tính trên không phải lúc nào cũng áp dụng cho những bệnh nhân bị tái phân bổ kali qua tế bào. Thông thường chỉ quan sát thấy các biểu hiện lâm sàng của chứng hạ kali huyết nếu nồng độ kali trong huyết thanh <3,0 mmol/L (<3,0 mEq/L).
Những biểu hiện cấp tính thường gặp bao gồm nhược cơ và thay đổi trên điện tâm đồ. Chứng hạ kali huyết kéo dài và nghiêm trọng hơn có thể gây tiêu cơ vân, gây ra những bất thường trong thận và rối loạn nhịp tim. Tốc độ và phương pháp bổ sung đủ kali tùy thuộc vào:
- Mức độ nghiêm trọng của chứng hạ kali huyết
- Có xuất hiện các tình trạng liên quan hay không
- Có hay không có các triệu chứng thực thể và triệu chứng cơ năng
- Tình trạng mất kali có thể còn tiếp diễn.
Nên tiến hành ghi điện tâm đồ cho tất cả các bệnh nhân mắc chứng hạ kali huyết. Ngoài ra cũng cần thường xuyên theo dõi nồng độ kali trong huyết thanh để đảm bảo bổ sung kali đúng cách và để tránh chứng tăng kali huyết.
2. Bệnh căn học
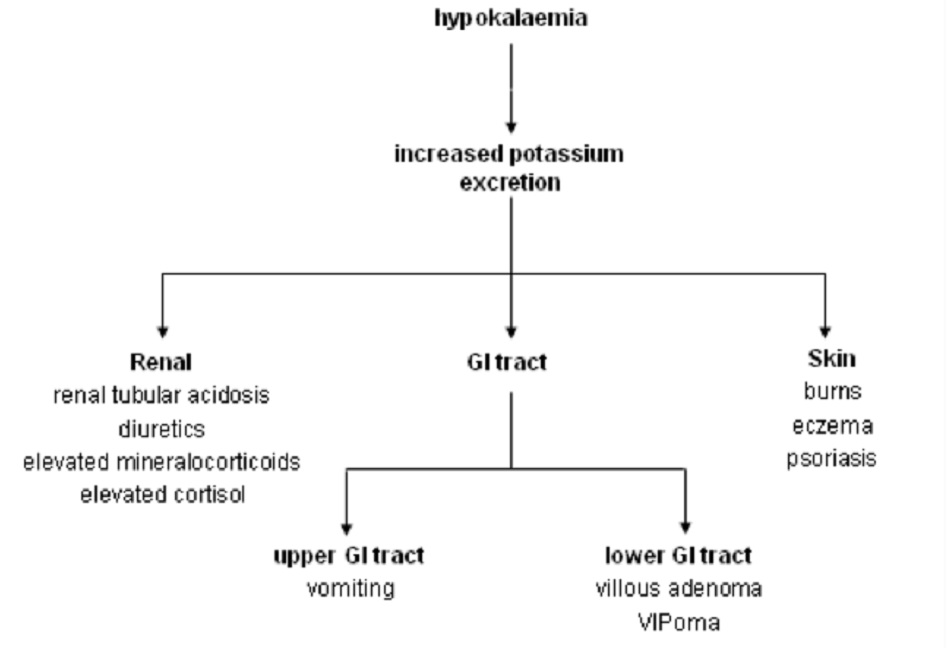
Những nguyên nhân chính gây ra chứng hạ kali huyết bao gồm: giảm lượng kali nạp vào, tăng lượng kali đi vào các tế bào, tăng bài tiết kali (ví dụ: thải qua đường tiêu hóa hoặc đường nước tiểu hoặc mồ hôi) và trong những trường hợp đặc biệt chẳng hạn như lọc máu hoặc lọc huyết tương.[2]
2.1 Giảm lượng kali nạp vào
Hiếm khi khởi phát chứng hạ kali huyết là do giảm lượng kali nạp vào. Tuy nhiên, nguy cơ này có thể xảy ra nếu nạp vào cơ thể ít kali trong những tình trạng như chán ăn tâm thần, trong khi đang dùng thuốc lợi tiểu hay khi đang trong chế độ ăn protein kiêng calo để giảm cân nhanh.[3]
2.2 Tăng lượng kali đi vào các tế bào
Hiện tượng này có thể xảy ra do nhiều cơ chế.
- Độ pH ngoại bào tăng cao: nhiễm kiềm hô hấp hoặc chuyển hóa có thể khiến kali dễ dàng đi vào tế bào hơn (ion hydro sẽ tách khỏi các tế bào và kali đi vào tế bào nhằm duy trì trạng thái trung hòa về điện). Dùng natri bicacbonat để điều trị chứng nhiễm toan chuyển hóa cũng có thể gây ra hiện tượng này.
- Tăng hoạt tính beta giao cảm: catecholamine kích thích kali đi vào tế bào bằng cách tăng hoạt tính Na-K- ATPase.[4] Dùng chất đối kháng hệ giao cảm beta chẳng hạn như salbutamol hoặc terbutaline (chẳng hạn như để điều trị hen suyễn hoặc nhằm ngăn sinh non) hoặc nhiễm độc theophylline cũng có thể gây chứng hạ kali huyết.[5]
Chứng hạ kali huyết thoáng qua cũng có thể xảy ra khi cơ thể giải phóng adrenaline và cortisol để phản ứng lại tổn thương (ví dụ trong khi bị bệnh cấp tính hoặc chứng thiếu máu động mạch vành cục bộ).[6]
- Tăng lượng insulin trong cơ thể: insulin kích thích kali đi vào các tế bào cơ xương và tế bào gan bằng cách tăng hoạt tính bơm Na-K-ATPase.[4] Tác dụng sinh lý này của insulin biểu hiện rõ hơn sau khi dùng ở những bệnh nhân mắc tình trạng nhiễm xeton axit do bệnh tiểu đường và tăng đường huyết không liên quan đến cơ chế chuyển hóa xeton.[7] Nồng độ kali trong huyết tương cũng có thể bị giảm do tải lượng cacbonhydrat lớn.
- Liệt định kỳ do hạ kali huyết: một chứng rối loạn hiếm gặp có đặc trưng là những cơn nhược cơ hoặc liệt có khả năng gây tử vong, có thể ảnh hưởng đến hệ cơ hô hấp. Nguyên nhân thường là do tập thể dục, căng thẳng hoặc tình trạng như tăng mức giải phóng adrenaline, cortisol, aldosterone, hoặc insulin.[8] Những cơn cấp có thể làm giảm nồng độ kali trong huyết tương xuống 1,5 đến 2,5 mmol/l (1,5 đến 2,5 mEq/L) và thường kèm theo chứng hạ phốt phát huyết và hạ magiê huyết.[9] Thừa hoóc-môn tuyến giáp sẽ làm tăng hoạt tính Na-K-ATPase và có thể dẫn đến các biến cố liệt do cơ chế tăng độ nhạy đối với tác động của adrenaline hoặc insulin lên chứng giảm kali huyết.[10]
- Tăng sản tế bào máu trong những giai đoạn đồng hóa: lượng kali đi vào các tế bào tăng lên có thể là do tăng sản tế bào tạo máu quá mức khi dùng yếu tố kích thích tạo dòng bạch cầu hạt-đại thực bào (GM-CSF) để trị chứng giảm bạch cầu trung tính.[11] Tình trạng này cũng có thể xảy ra sau khi dùng vitamin B12 hoặc axit folic để trị chứng thiếu máu nguyên hồng cầu khổng lồ.[11]
- Nhiễm độc chloroquine: chứng hạ kali huyết là hệ quả thường gặp khi bị nhiễm độc chloroquine cấp tính.[12] Nguyên nhân gây ra tình trạng này là do kali đi vào tế bào và có thể còn trầm trọng hơn nếu dùng adrenaline để trị nhiễm độc.
- Hạ thân nhiệt: có nhiều báo cáo cho rằng tình trạng hạ thân nhiệt có thể kích thích kali đi vào tế bào, kèm theo giảm nồng độ kali trong huyết tương xuống dưới 3,0 đến 3,5 mmol/L (3,0 đến 3,5 mEq/L).[13] Có thể điều trị chứng hạ thân nhiệt bằng cách làm ấm người. Bổ sung kali trong khi đang bị hạ thân nhiệt cũng có thể làm gia tăng đáng kể nồng độ kali trong huyết thanh khi làm ấm người.
2.3 Mất kali qua đường tiêu hóa
Hiện trạng bài tiết kali qua đường dạ dày hoặc ruột do bất kỳ nguyên nhân nào (nôn, tiêu chảy, dùng thuốc nhuận tràng hoặc dẫn lưu qua đường ống) có thể gây chứng hạ kali huyết.[11]
- Nôn: có thể gây chứng hạ kali huyết do thải kali qua nước tiểu thông qua cơ chế bài niệu bicacbonate.
- Chứng hạ kali huyết do mất kali theo đường tiêu hóa là hiện trạng thường gặp nhất nếu quá trình mất đi đó diễn ra trong thời gian dài, như với chứng u tuyến lông nhung hoặc có khối u thần kinh nội tiết, tiết ra peptide đường ruột(VIPoma).[14] [15]
- Thủ thuật nối ống hồi tràng gắn với niệu quản: có thể gây mất kali.
- Dung dịch natri phốt phát đường uống: dùng để rửa ruột và liên quan đến tình trạng mất kali qua đường tiêu hóa. Cơ chế này có nhiều khả năng xảy ra ở những người già và những người suy giảm khả năng vận động đường tiêu hóa.[16]
2.4 Giảm kali theo đường nước tiểu
Có rất nhiều nguyên nhân khiến kali đi ra nhiều theo đường nước tiểu.
- Dùng thuốc lợi tiểu (chẳng hạn như acetazolamide, thuốc lợi tiểu quai và thuốc lợi tiểu loại thiazide): những loại thuốc này làm tăng mức kali chuyển đến ống lượn xa và kích hoạt hệ renin-angiotensin-aldosterone. Kali bài tiết nhiều hơn qua nước tiểu và do đó có thể gây ra chứng hạ kali huyết nếu lượng kali mất đi lớn hơn so với lượng kali nạp vào.
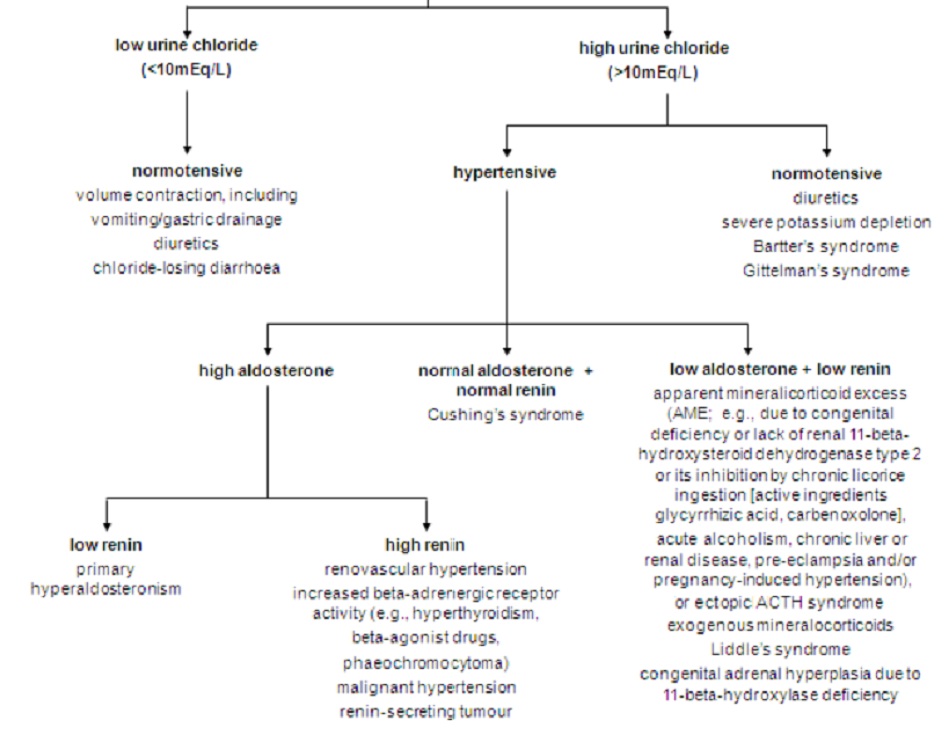
- Thừa corticoid chuyển hóa muối nước: tiêu hao kali theo đường nước tiểu cũng là đặc trưng của bất kỳ tình trạng nào liên quan đến tăng tiết corticoid khoáng nguyên phát (cường aldosterone nguyên phát) hoặc tăng tiết catecholamine qua cơ chế giải phóng renin tăng cường. Thừa corticoid chuyển hóa muối nước điển hình, đặc trưng là phù nề, tăng huyết áp, và giảm kali huyết, đã được ghi nhận rõ ràng là xảy ra ở những chứng rối loạn do khuyết tật bẩm sinh, hoặc thiếu men 11-beta-hydroxysteroid dehydrogenase loại 2 trong thận hoặc cơ chế ức chế của men này do ăn cam thảo trong thời gian dài, nghiện rượu cấp, bệnh gan hoặc thận mạn tính, tiền sản giật, hội chứng tiết ACTH lạc vị và/hoặc tăng huyết áp do mang thai.[1] [17] [18] [19] [20] [21] Một nguyên nhân gây thừa corticoid chuyển hóa muối nước không thường gặp đó là tăng sản tuyến thượng thận bẩm sinh do thiếu hụt 11- beta-hydroxylase.
- Bệnh lý thận do mất muối: một số chứng bệnh thận có liên quan đến tình trạng giảm tái hấp thụ natri ở ống lượn gần, quai, hoặc ống lượn xa đôi khi có thể gây hạ kali huyết thông qua cơ chế tương tự như khi dùng thuốc lợi tiểu. Hội chứng Bartter hoặc Gitelman, bệnh thận kẽ (do hội chứng Sjogren hoặc lupus) và tổn thương ống thận ở những bệnh nhân bị bệnh bạch cầu cấp cũng có thể gây ra chứng hạ kali huyết thông qua những cơ chế này.[22]
- Xuất hiện anion không thể tái hấp thụ: có thể xảy ra tình trạng tăng bài tiết kali đáng kể khi tái hấp thụ natri để trao đổi kali trong khi nôn hoặc nhiễm toan ống thận loại 2, hoặc beta-hydroxybutyrate ở tình trạng nhiễm xeton axit do bệnh tiểu đường hoặc có thể do dùng thuốc.[23] [24] Trong những tình trạng này, giảm lượng Clo chuyển vào ống lượn xa và tăng tiết aldosterone cũng kích thích quá trình bài tiết kali.[25]
- Nhiễm toan chuyển hóa: Thâm hụt kali xảy ra ở cả chứng nhiễm toan ống thận loại 1 (ống lượn xa) và loại 2 (ống lượn gần). Trong từng loại rối loạn, khó biết mức độ kali bị mất đi vì sự hiện diện của luồng kali ra khỏi các tế bào do nhiễm axit trong máu.
- Amphotericin B: chứng hạ kali huyết xảy ra tới một nửa số bệnh nhân điều trị bằng amphotericin B.[26] Amphotericin làm tăng độ thẩm thấu của màng tế bào, làm kích thích quá trình bài tiết kali qua màng lòng mạch, nhưng đồng thời cũng có thể gây nhiễm toan ống thận loại 1 – một chứng bệnh có thể gây chứng hạ kali huyết.
- Hạ magiê huyết: tình trạng này xảy ra tới 40% số bệnh nhân bị hạ kali huyết.[27] Hạ magiê huyết có thể khiến kali bị mất đi nhiều hơn theo đường nước tiểu qua một cơ chế nào đó chưa xác định, có thể là do tăng số lượng các kênh kali mở. Chứng hạ canxi huyết thường là dấu hiệu cho thấy bệnh nhân có thể bị hạ magiê huyết. Điều quan trọng là phải xác định xem có đúng bệnh nhân bị hạ magiê hay không, bởi thường không thể điều trị khỏi chứng hạ kali huyết nếu chưa điều trị chứng thiếu hụt magiê trước.
- Chứng tiểu nhiều: tình trạng này có nhiều khả năng xảy ra nhất ở chứng uống nhiều nguyên phát (thường là bệnh tâm sinh), theo đó thông lượng nước tiểu có thể sẽ tăng cao trong thời gian kéo dài.[28] Chứng tiểu nhiều cũng có thể xảy ra ở bệnh đái tháo nhạt do bệnh lý thần kinh trung ương, mặc dù bệnh nhân thường đi khám ngay sau khi bắt đầu thấy tiểu nhiều.
2.5 Mất nhiều kali do tiết mồ hôi
- Tập thể dục trong thời tiết nóng bức có thể sản sinh hơn 10 L mồ hôi mỗi ngày, và do đó làm mất kali nếu không bù đắp được lượng mất đi.[29]
- Bài tiết kali qua nước tiểu cũng gây mất kali, bởi aldosterone sẽ được giải phóng nhiều hơn qua tập thể dục (qua cơ chế tiết renin do catecholamine) và giảm thể tích.
- Tình trạng mất nhiều kali theo đường tiết mồ hôi cũng có thể xảy ra ở những bệnh nhân bị xơ nang.[30]
- Bỏng và những loại bệnh da liễu khác (tức bệnh chàm hay vẩy nến làm tổn thương đến một vùng da rộng, đặc biệt là khi sử dụng steroid bôi trên da) có thể khiến kali mất đi nhiều hơn qua da.
2.6 Khác
- Chứng nghiện rượu mạn tính là nguyên nhân thường gặp gây ra chứng hạ kali huyết. Chứng hạ kali huyết xảy ra vì nhiều lý do, chẳng hạn như ăn uống kém, do nôn, và cường tiết aldosterone thứ phát.
- Chứng hạ kali huyết có thể xảy ra ở một số bệnh nhân qua cơ chế lọc máu duy trì. Lượng kali mất đi có thể lên tới 30 mmol/ngày (30 mEq/ngày) ở những bệnh nhân đang thẩm phân màng bụng mạn tính. Tình trạng này có thể trở nên nghiêm trọng về mặt lâm sàng nếu bệnh nhân không ăn uống đầy đủ kali hoặc nếu còn bị mất đi kali đồng thời theo đường tiêu hóa.[31]
- Lọc huyết tương loại bỏ kali với cùng nồng độ có trong huyết tương. Dùng albumin làm dịch thay thế huyết tương có thể gây chứng hạ kali huyết thoáng qua do pha loãng.[32]
- Hội chứng Liddle xảy ra do một đột biến nào đó gây tăng hoạt tính kênh natri nhạy amiloride, và do đó khởi phát sớm tình trạng tăng huyết áp nghiêm trọng, hạ kali huyết và nhiễm kiềm chuyển hóa, trong đó nồng độ renin và aldosterone trong huyết tương thấp.
3. Những cân nhắc khẩn cấp
(Xem Chẩn đoán khác biệt để biết thêm chi tiết)
Bất kỳ tình trạng nào gây ra chứng hạ kali huyết đều có thể dẫn đến những mức độ nghiêm trọng về mặt lâm sàng khác nhau, tùy thuộc vào thời gian xảy ra nguyên nhân và kèm hay không kèm những điều kiện khác. Tuy nhiên, một số tình trạng có nhiều khả năng gây nên chứng hạ kali huyết nghiêm trọng, chẳng hạn như mất kali qua đường nước tiểu hoặc đường tiêu hóa không thay thế được. Phải bổ sung kali khẩn cấp ở những bệnh nhân bị hạ kali huyết nghiêm trọng (kali trong huyết thanh <2,5 mmol/L (<2,5 mEq/L)) hoặc ở những bệnh nhân có triệu chứng. Phải thận trọng hơn khi bổ sung kali ở những bệnh nhân đang mắc đồng thời một chứng rối loạn nào đó hoặc đang dùng liệu pháp khác (chẳng hạn như dùng thuốc lợi tiểu để trị suy tim hay liệu pháp insulin để điều trị tình trạng nhiễm xeton axit do bệnh tiểu đường hoặc tăng đường huyết không liên quan đến cơ chế chuyển hóa xeton).
3.1 Thay thế kali khẩn cấp
Phải bổ sung kali khẩn cấp ở những bệnh nhân bị hạ kali huyết nghiêm trọng (kali trong huyết thanh <2,5 mEq/L) hoặc ở những bệnh nhân có triệu chứng. Cần thường xuyên theo dõi nồng độ kali trong huyết thanh trong quá trình bổ sung, để tránh bị tăng kali huyết. Cách thức bổ sung tùy thuộc vào tình hình lâm sàng:
- Bệnh nhân có thể dung nạp kali qua đường uống: nếu bệnh nhân không bị nhiễm xeton axit do bệnh tiểu đường hoặc tăng đường huyết không liên quan đến cơ chế chuyển hóa xeton, thì phương án bổ sung đủ kali dễ nhất là qua đường uống, ngay cả ở những người bị hạ kali huyết nghiêm trọng. Nồng độ kali trong huyết thanh có thể tăng cấp tính, tới 1 đến 1,5 mEq/L sau khi dùng 40 đến 60 mEq kali qua đường uống. Có thể bổ sung thêm kali clorua dạng truyền tĩnh mạch vào liệu pháp đường uống nếu phải dùng liều lượng lớn, bởi liều lượng lớn có thể gây kích ứng dạ dày.
- Bệnh nhân không thể dung nạp kali qua đường uống: phải tiến hành bổ sung kali dạng truyền tĩnh mạch. Tuy nhiên, ngay cả khi truyền ở tốc độ chậm đôi khi cũng gây ra chứng tăng kali huyết, nên phải rất thận trọng. Ngoài ra cũng có nguy cơ xảy ra quá tải dịch ở những bệnh nhân nhạy cảm. Tốc độ truyền kali qua tĩnh mạch tối đa nên đặt là 10 đến 20 mEq/giờ (mỗi ngày tối đa 400 mEq/ngày). Có thể cân nhắc đặt tốc độ nhanh hơn nếu thấy bệnh nhân có những biểu hiện nghiêm trọng, chẳng hạn như có thay đổi trên điện tâm đồ, rối loạn nhịp, nhược cơ hoặc liệt.[11] Dung dịch kali có nồng độ trên 60 mEq/L thường khiến bệnh nhân bị đau, và cần truyền những dung dịch này vào tĩnh mạch lớn, tốt nhất là tĩnh mạch trung tâm.
- Những bệnh nhân bị nhiễm xeton axit do bệnh tiểu đường hoặc tăng đường huyết không liên quan đến cơ chế chuyển hóa xeton: cần bổ sung kali qua đường tĩnh mạch nếu xảy ra hạ kali huyết, bởi thường bệnh nhân sẽ bị mất kali đáng kể. Tốc độ truyền kali qua tĩnh mạch tối đa nên đặt là 10 đến 20 mEq/giờ (mỗi ngày tối đa 400 mEq/ ngày); tốc độ nhanh hơn có nguy cơ gây tăng kali huyết.[11]
Trong quá trình bổ sung, cần theo dõi chặt chẽ những ảnh hưởng sinh lý của chứng hạ kali huyết nghiêm trọng (bất thường trên điện tâm đồ cần theo dõi tim liên tục, nhược cơ, hoặc liệt). Nếu đặt tốc độ bổ sung trên 20 mEq/giờ, thì cần làm chậm xuống 10 đến 20 mEq/giờ hoặc đổi sang phương án bổ sung bằng đường uống ngay sau khi những ảnh hưởng sinh lý của chứng hạ kali bớt nghiêm trọng.
Cần theo dõi đặc biệt sát sao khi bổ sung kali cho những bệnh nhân đang dùng thuốc lợi tiểu giữ kali để tránh vô tình điều trị quá mức và có thể dẫn đến chứng tăng kali huyết. Đây có thể là vấn đề ở những bệnh nhân bị suy tim vừa đến nặng. Những bệnh nhân này giảm mức tưới máu thận, do suy giảm cung lượng tim, và thường được điều trị bằng thuốc ức chế men chuyển và/hoặc thuốc chẹn thụ thể angiotensin II, kết hợp với chất đối kháng aldosterone (spironolactone hoặc eplerenone). Kết hợp nhiều yếu tố này sẽ làm giảm đáng kể lượng kali theo đường bài tiết nhiều qua nước tiểu và tăng nguy cơ tăng kali huyết.
magie-huyet-dong-thoi" class="ftwp-heading">3.2 Chứng hạ magiê huyết đồng thời
Chỉ định bệnh nhân dùng liệu pháp bổ sung magiê truyền qua tĩnh mạch nếu nồng độ magiê trong huyết thanh dưới 0,5 mmol/L (<1 mEq/L). Có thể truyền magiê qua tĩnh mạch dưới dạng liều nạp (người lớn: 1-2 g trong 15 phút; trẻ em: 25-50 mg/kg trong 15 phút), sau đó là truyền liên tục qua đường tĩnh mạch (tối đa 4 g/24 giờ, bao gồm liều nạp) nếu cần thiết. Có thể dùng đường truyền khác, đó là tiêm bắp (người lớn: 1 g 6 tiếng một lần, tối đa 4g/24 giờ) và tiêm vào xương (trẻ em: 25-50 mg/kg, tối đa 2 g/24 giờ). Dùng liệu pháp đường uống ở những bệnh nhân không có triệu chứng. Những bệnh nhân nghi ngờ bị rối loạn nhịp thất do hạ magiê huyết-hạ kali huyết sẽ được truyền chậm magiê qua tĩnh mạch trong 8 đến 24 giờ.
3.3 Nhược cơ nghiêm trọng hoặc liệt
Nhược cơ nghiêm trọng là một biến chứng của chứng hạ kali huyết. Nếu chứng hạ kali huyết tiến triển chậm, thì biến chứng này thường không xảy ra ở mức nồng độ kali trên 2,5 mmol/L (2,5 mEq/L).[11] Nhược cơ thường bắt đầu ở hai chân, tiến triển lên thân và hai tay, và có thể nặng hơn đến mức liệt. Nhược cơ hô hấp đôi khi có thể nghiêm trọng tới mức tiến triển thành suy hô hấp và gây tử vong. Tổn thương cơ tiêu hóa có thể dẫn đến liệt ruột và các triệu chứng đi kèm gồm chướng bụng, chán ăn, buồn nôn và ói mửa. Chuột rút, dị cảm, co cứng, đau cơ và teo cơ cũng có thể xảy ra. Phải bổ sung kali khẩn cấp.
3.4 Chứng loạn nhịp tim
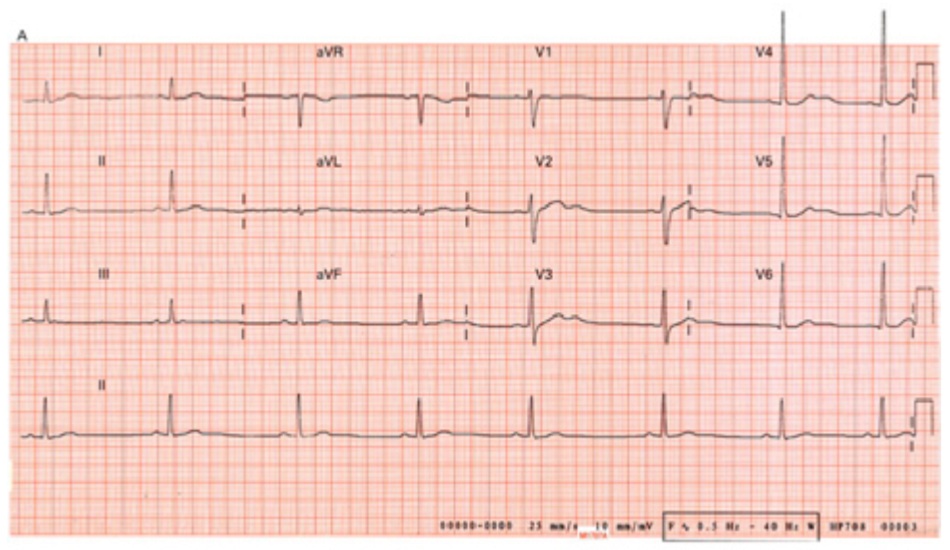
Nhiều chứng rối loạn nhịp có thể liên quan đến chứng hạ kali huyết. Nồng độ kali có thể thay đổi đáng kể tương quan với sự tiến triển trong những thay đổi trên điện tâm đồ. Rối loạn nhịp bao gồm nhịp xoang chậm, nhịp tâm nhĩ và tâm thất đến sớm, nhịp nhanh nhĩ kịch phát hoặc nhịp nhanh nối kết, phong bế tâm nhĩ thất và nhịp nhanh thất hoặc rung tâm thất.[11] Thông thường, đoạn ST sẽ chênh xuống, giảm biên độ sóng T và tăng biên độ sóng U (thường thấy ở các chuyển đạo vùng trước tim thành bên V4 đến V6)
Các yếu tố khác đi kèm, chẳng hạn như chứng thiếu máu cục bộ mạch vành, dùng digitalis, tăng hoạt tính beta giao cảm, và suy giảm magiê có thể gây rối loạn nhịp do hạ kali huyết. Ngoài ra, giảm magiê do dùng thuốc lợi tiểu cũng gây rối loạn nhịp, đặc biệt là ở những bệnh nhân cũng đang được điều trị bằng các loại thuốc làm kéo dài khoảng QT, mà có thể gây xoắn đỉnh.[33] Phải bổ sung kali khẩn cấp.
3.5 Bất thường về thận
Hạ kali huyết mạn tính có thể gây rối loạn chức năng thận. Rối loạn này có thể làm suy giảm khả năng góp nước tiểu (có thể biểu hiện ở triệu chứng như tiểu đêm, tiểu nhiều và uống nhiều), làm tăng sinh ammoniac trong thận do nhiễm toan nội bào, tăng độ tái hấp thụ bicacbonat trong thận, và dẫn đến bệnh lý thận do hạ kali huyết.[34]
3.6 Liệt định kỳ do hạ kali huyết
Đây là một chứng rối loạn hiếm gặp có đặc trưng là những cơn nhược cơ hoặc liệt, ảnh hưởng đến hệ cơ hô hấp. Nguyên nhân thường gặp là do tập thể dục, tổn thương, ăn quá nhiều đồ ăn có chứa cacbohydrat hoặc tình trạng như tăng mức giải phóng adrenaline, cortisol, aldosterone, hoặc insulin.[8] Những cơn cấp có thể làm giảm nồng độ kali trong huyết tương xuống 1,5 đến 2,5 mmol/l (1,5 đến 2,5 mEq/L) và thường kèm theo chứng hạ phốt phát huyết và hạ magiê huyết.[9] Phải bổ sung kali khẩn cấp.
3.7 Liệu pháp dùng thuốc lợi tiểu giữ kali
Cần theo dõi đặc biệt sát sao khi bổ sung kali kết hợp với thuốc lợi tiểu giữ kali để tránh nguy cơ khởi phát chứng tăng kali huyết. Đây có thể là vấn đề ở những bệnh nhân bị suy tim vừa đến nặng. Những bệnh nhân này giảm mức tưới máu thận, do suy giảm cung lượng tim, và thường được điều trị bằng thuốc ức chế men chuyển và/hoặc thuốc chẹn thụ thể angiotensin II, kết hợp với chất đối kháng aldosterone (spironolactone hoặc eplerenone). Kết hợp nhiều yếu tố như vậy sẽ làm giảm đáng kể lượng kali theo đường bài tiết nhiều qua nước tiểu và tăng nguy cơ tăng kali huyết.
3.8 Tình trạng nhiễm xeton axit do bệnh tiểu đường và tăng đường huyết không liên quan đến cơ chế chuyển hóa xeton
Lượng kali bài tiết trong thận tăng lên chủ yếu là có liên quan đến cơ chế bài niệu thẩm thấu glucose và chứng cường tiết aldosterone do giảm thể tích máu lưu hành. Tuy nhiên, ở tình trạng nhiễm xeton axit do bệnh tiểu đường, bởi kali chuyển ra khỏi tế bào, nên nồng độ kali trong huyết thanh thường tăng cao khi khám. Nếu dùng insulin, nồng độ kali trong huyết thanh thường giảm đáng kể.
Nồng độ kali trong huyết thanh nên duy trì trong khoảng từ 4,0 đến 5,0 mmol/L (4,0 đến 5,0 mEq/L) để phòng tránh chứng hạ kali huyết. Thông thường bác sĩ sẽ bổ sung kali clorua với tốc độ 20 đến 30 mmol/L (20 đến 30 mEq/L) vào dịch truyền thay thế huyết tương qua tĩnh mạch sau khi nồng độ kali trong huyết thanh giảm xuống dưới 5,3 mmol/L (5,3 mEq/L), giả định thông lượng nước tiểu là trên 50 mL/giờ. Hoãn dùng liệu pháp insulin cho đến khi nồng độ kali trong huyết thanh trên 3,3 mmol/L (3,3 mEq/L) để tránh nguy cơ rối loạn nhịp, ngừng tim và nhược cơ hô hấp.
Cần bổ sung kali khẩn cấp ở những bệnh nhân bị thiếu hụt lượng lớn kali, bị hạ kali huyết trước khi tiến hành liệu pháp. Nếu nồng độ kali trong huyết thanh ban đầu dưới 3,3 mmol/L (<3,3 mEq/L), cần tiến hành truyền kali nhanh, với tốc độ 20 đến 30 mmol/giờ (20 đến 30 mEq/giờ); liệu trình này thường cần 40 đến 60 mmol/L (40 đến 60 mEq/L) nếu bồi phụ dịch.
Cần nghĩ đến liệt định kỳ do hạ kali huyết ở những người có tiền sử gia đình mắc chứng rối loạn này, khởi phát bệnh sau khi ăn thức ăn có chứa nhiều gốc CHO, ăn một lượng lớn đường đơn, trong hoặc ngay sau khi tập thể dục gắng sức, vào buổi sáng sớm hoặc khi thấy xuất hiện các biểu hiện của chứng cường giáp.
4. Những dấu hiệu cần chú ý
- Nôn
- Tiêu chảy nặng
- VIPoma
- Nhiễm xeton axit do tiểu đường
- Chứng hạ kali huyết không liên quan đến cơ chế chuyển hóa xeton
- Liệt định kỳ do hạ kali huyết
- Bệnh thận liên quan đến bệnh lý thận do lupus
- Bỏng
- Đáp ứng với tổn thương ở bệnh hiểm nghèo
- Hạ thân nhiệt
5. Cách tiếp cận chẩn đoán từng bước
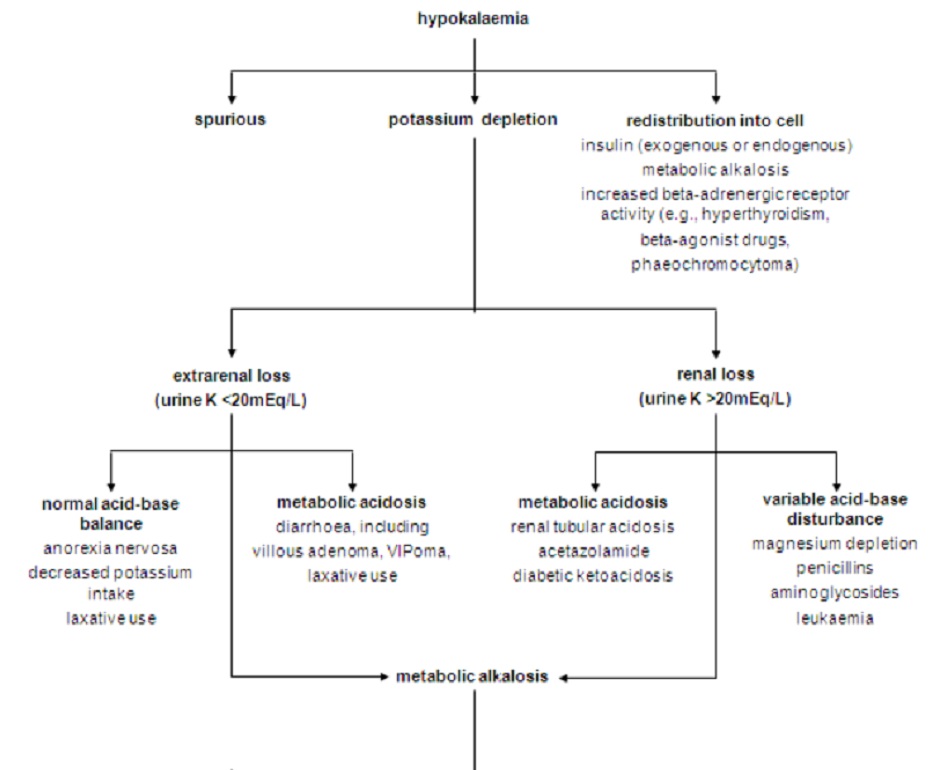
Nguyên nhân gây ra chứng hạ kali huyết thường có thể thấy rõ qua bệnh sử. Đo huyết áp, nồng độ kali bài tiết qua nước tiểu và đánh giá độ cân bằng toan- kiềm thường sẽ hữu ích khi không xác định rõ được nguyên nhân.[11]
5.1 Các đặc điểm lâm sàng
Chứng hạ kali huyết không nghiêm trọng thông thường sẽ không có triệu chứng. Những biểu hiện cấp tính thường gặp bao gồm nhược cơ và thay đổi trên điện tâm đồ. Chứng hạ kali huyết kéo dài và nghiêm trọng hơn có thể gây tiêu cơ vân, gây ra những bất thường tại thận và rối loạn nhịp tim. Có một số báo cáo ca bệnh ghi nhận rằng có trường hợp bị suy nhược cục bộ hoặc suy nhược một bên.[35]
Dưới đây là những nguyên nhân có thể xác định thông qua bệnh sử và thăm khám:
- Các loại thuốc gây bệnh đã biết bao gồm thuốc lợi tiểu, corticosteroid, chất đối kháng beta-2 (chẳng hạn như albuterol hoặc terbutaline để phòng ngừa sinh non hoặc để điều trị hen suyễn), amphotericin B, nhiễm độc chloroquine hoặc theophylline , vitamin B12 hoặc axit folic dùng khi thiếu máu thể nguyên hồng cầu khổng lồ và yếu tố kích thích tạo dòng bạch cầu hạt-đại thực bào (GM-CSF) để trị chứng giảm bạch cầu trung tính. Những biện pháp điều trị khác có thể gây ra chứng hạ kali huyết bao gồm lọc máu và lọc huyết tương.
- Lạm dụng chất rửa ruột hoặc thuốc nhuận tràng. Nên nghi ngờ bệnh nếu trong tiền sử có ghi bệnh nhân từng bị rối loạn ăn uống. Những đặc điểm liên quan bao gồm phân lỏng, đau quặn bụng và chóng mặt.
- Tiền sử uống rượu trong thời gian dài thì cần suy đoán ngay bệnh nhân bị nghiện rượu.
- Tiền sử ăn cam thảo cũng cần lưu tâm.
- Tiền sử nôn, tiêu chảy, hút dịch luồn mũi-thực quản, hoặc rối loạn ăn uống báo hiệu tình trạng mất kali theo đường tiêu hóa. Những bệnh nhân có vòng nối quai/ống hồi tràng với niệu quản cũng có thể bị mất kali theo đường tiêu hóa. Bệnh nhân có thể có tiền sử polyp đại tràng, đại tiện ra máu, tiêu chảy, táo bón và đầy hơi, và những tình trạng này rất nên nghi ngờ về chứng u tuyến nhung mao, tuy nhiên khá hiếm gặp. Cần nghi ngờ ngay bệnh nhân bị VIPoma( u thần kinh nội tiết, tiết ra peptide đường ruột) nếu có hội chứng lâm sàng gồm đau bụng, bốc hỏa, li bì, buồn nôn, ói mửa, nhược cơ và chuột rút cơ liên quan đến giảm cân và khối bất thường trong ổ bụng.
- Ở những bệnh nhân không có triệu chứng, cần cân nhắc đến chứng nhiễm toan ống thận (RTA). Chứng hạ kali huyết cũng xuất hiện ở RTA tại ống lượn xa và ống lượn xa đầu gần kinh điển.
- Nếu trẻ em chậm phát triển, cũng nên nghi ngờ ngay trẻ mắc RTA.
- Thiếu dịch với dấu hiệu khô niêm mạc và dấu véo da mất chậm có nhiều khả năng là do tiêu chảy nặng hoặc do biến chứng tiểu đường.
- Thở kiểu Kussmaul cho thấy tình trạng nhiễm toan chuyển hóa nặng kèm bù hô hấp.
- Tiền sử tiểu đường nên nghi ngờ ngay bệnh nhân bị nhiễm xeton axit do bệnh tiểu đường và tăng đường huyết không liên quan đến cơ chế chuyển hóa xeton. Những bệnh nhân này ban đầu có thể tăng kali huyết, nhưng sẽ bị hạ kali huyết sau khi bắt đầu điều trị bằng insulin. Tiền sử tiểu nhiều, mệt mỏi, giảm cân và tiểu đêm, tiếp theo là suy giảm nhanh chóng tình trạng lâm sàng, kèm buồn nôn, đau bụng và ói mửa chứng tỏ bệnh nhân bị nhiễm xeton axit do bệnh tiểu đường. Có thể có tiền sử bệnh liên quan hoặc không tuân thủ liệu trình điều trị bằng insulin. Thời gian khởi phát tình trạng tăng đường huyết không liên quan đến cơ chế chuyển hóa xeton âm ỉ hơn. Bệnh nhân thường là những người lớn tuổi và thường là những bệnh nhân bị đái tháo đường tuýp 2. Rối loạn tâm thần và hôn mê xảy ra thường xuyên hơn. Các dấu hiệu thần kinh khu trú (bán manh và liệt bán thân nhẹ) và co giật cũng xảy ra.
- Triệu chứng tiểu nhiều đơn thuần có thể chứng tỏ bệnh nhân bị đái tháo nhạt do bệnh lý thần kinh trung ương.
- Nếu thấy rõ là bệnh nhân không khỏe do bất kỳ bệnh hiểm nghèo nào đó, thì chứng hạ kali huyết xảy đến có thể là do đáp ứng của cơ thể với tổn thương.
- Chứng hạ thân nhiệt cũng gây hạ kali huyết, nhưng có thể hồi phục nếu làm ấm người.
- Tiền sử điều trị kéo dài bằng thuốc glucocorticoid và/hoặc có các biểu hiện của hội chứng Cushing báo hiệu cơ thể thừa glucocorticoid.
- Phù nề hoặc tăng huyết áp có thể chứng tỏ cơ thể thừa hoóc môn chuyển hóa muối nước trong tuần hoàn và mất kali qua thận.
- Hạ kali huyết trong giai đoạn sơ sinh hoặc thời thơ ấu và vị thành niên có thể chứng tỏ bệnh nhân có những chứng rối loạn bẩm sinh.
- Những đợt nhược cơ hoặc liệt do tập thể dục, tổn thương hoặc ăn quá nhiều đồ ăn có chứa cacbohydrat sẽ báo hiệu chứng liệt định kỳ do hạ kali huyết. Các cơn cũng có thể là do tăng mức giải phóng epinephrine, cortisol, aldosterone, hoặc insulin và cần phải nghi ngờ ở những bệnh nhân có tiền sử rối loạn nội tiết – một tình trạng gây tăng tiết những hoóc-môn này.
- Tổn thương một vùng da lớn do bỏng, vẩy nến hay chàm đôi khi có thể là nguyên nhân gây hạ kali huyết.
- Những bệnh nhân đã xác nhận bị bệnh Sjogren hoặc lupus ban đỏ hệ thống có thể mắc bệnh thận, và gây mất kali.
- Những tình trạng gồm nhiễm trùng phổi dai dẳng, thèm ăn vô độ, phân nhiều, cục lớn hoặc cục phân to, nhớt, cho thấy có thể bệnh nhân bị xơ nang.
- Tiền sử tâm thần, dùng thuốc chống loạn thần và tiểu nhiều cần nghi ngờ ngay bệnh nhân bị chứng uống nhiều nguyên phát. Đây thường là bệnh tâm lý.
5.2 Nồng độ kali trong huyết thanh
Không có mối tương quan chặt chẽ giữa nồng độ kali trong huyết thanh và tổng lượng kali tích lũy trong cơ thể. Ở chứng hạ kali huyết mạn tính, phải thiếu hụt 200 đến 400 mmol (200 đến 400 mEq) kali thì nồng độ kali trong huyết thanh mới giảm đi 1 mmol/L (1 mEq/L).[36] Những ước tính này khá chính xác miễn sao không kèm theo bất thường nào về toan- kiềm(ví dụ: tình trạng nhiễm xeton axit do bệnh tiểu đường hoặc tăng đường huyết không liên quan đến cơ chế chuyển hóa xeton nghiêm trọng).
Ở những bệnh nhân nhiễm xeton axit do bệnh tiểu đường, nồng độ kali trong huyết thanh có thể bình thường hoặc thậm chí tăng cao khi khám, mặc dù bệnh nhân bị thiếu hụt kali nghiêm trọng do mất đi theo đường nước tiểu hoặc đường tiêu hóa.[7]
Bệnh nhân có thể bị hạ kali huyết giả khi mẫu máu chứa lượng lớn bạch cầu được để ở nhiệt độ phòng do chiết tách kali theo bạch cầu. Do đó, phải cân nhắc tiến hành xét nghiệm lại để xác nhận.
5.3 Các thăm dò
Những nghiên cứu phổ biến trong phòng thí nghiệm bao gồm:
Xét nghiệm ban đầu
- Bảng chuyển hóa cơ bản(bao gồm natri, kali, glucose, clo, bicacbonat, urê và creatinine huyết thanh).
- Điện tâm đồ.
- Chất điện giải trong nước tiểu (kali và clo): hữu ích trong việc phân biệt các nguyên nhân gây chứng hạ kali huyết xuất phát từ thận hay không từ thận khi chưa xác định rõ căn nguyên của chứng hạ kali huyết.
Xét nghiệm phát sinh (được thực hiện căn cứ trên các kết quả lâm sàng)
- Phân tích khí máu động mạch (ABG); cần thực hiện để xác định tình trạng nhiễm toan hoặc nhiễm kiềm chuyển hoá khi không xác định được nguyên nhân tiềm ẩn qua bệnh sử.
- Tiếp tục phân tích nước tiểu và đo độ pH trong nước tiểu để đánh giá xem bệnh nhân có bị nhiễm toan ống thận hay không.
- Nồng độ magiê, canxi, và/hoặc phốt pho trong huyết thanh để loại bỏ nghi ngờ về những bất thường liên quan về chất điện giải, đặc biệt là nếu có nghi ngờ bệnh nhân bị nghiện rượu.
- Nồng độ canxi bài tiết theo đường nước tiểu để loại trừ suy đoán về hội chứng Bartter. Những đặc điểm lâm sàng của hội chứng này bao gồm tiểu nhiều và uống nhiều liên quan đến thiểu năng trí tuệ và chậm phát triển cũng như huyết áp bình thường hoặc tăng huyết áp. Một số bệnh nhân cũng có thể bị điếc do rối loạn cơ quan thần kinh cảm nhận.
- Nồng độ digoxin trong huyết thanh nếu bệnh nhân đang dùng digitalis.
- Nồng độ aldosterone và renin trong huyết tương ở những bệnh nhân bị hạ kali huyết vô căn, đặc biệt là nếu bệnh nhân dùng kéo dài hoặc kháng liệu pháp điều trị hoặc nếu nghi ngờ bệnh nhân mắc những chứng bệnh cụ thể nào đó gây mất kali trong thận, chẳng hạn như hội chứng Bartter, Gitelman hoặc Liddle.
- Xét nghiệm kháng aldosterone nếu nghi ngờ bệnh nhân bị u tuyến thượng thận sản sinh aldosterone.
- Nồng độ cortisol tự do trong nước tiểu, xét nghiệm ức chế bằng dexamethasone liều thấp, nồng độ cortisol trong nước bọt đo vào buổi tối và xét nghiệm hoóc-môn giải phóng dexamethasone-corticotrophin nếu xuất hiện những đặc điểm lâm sàng của hội chứng Cushing.
- Chụp CT tuyến thượng thận nếu nghi ngờ bệnh nhân thừa corticoid chuyển hóa muối nước, glucocorticoid hoặc catecholamine, hoặc MRI tuyến yên để loại bỏ nghi ngờ về bệnh Cushing.
- Tiến hành chụp CT vùng bụng nếu xuất hiện những đặc điểm lâm sàng của VIPoma; nếu chụp CT không đi đến kết luận nào, thì có thể cần tiến hành xạ hình pentetreotide đánh dấu bằng đồng vị phóng xạ hoặc nội soi siêu âm để xác nhận kết quả chẩn đoán.
- Nồng độ osmol/kg phân và chênh lệch nồng độ osmol/kg phân đo được/tính được nếu nghi ngờ bệnh nhân bị VIPoma.
- Cần đo nồng độ TSH nếu có nghi ngờ lâm sàng rằng bệnh nhân bị liệt định kỳ do hạ kali huyết.
- Cần tiến hành xét nghiệm hạn chế nước nếu nghi ngờ bệnh nhân mắc bệnh đái tháo nhạt do bệnh lý thần kinh trung ương hoặc chứng uống nhiều nguyên phát.
- Cần tiến hành xét nghiệm clo trong mồ hôi nếu nghi ngờ bệnh nhân bị xơ nang.
5.4 ECG
Nên tiến hành ghi điện tâm đồ cho tất cả các bệnh nhân mắc chứng hạ kali huyết. Thông thường, đoạn ST sẽ chênh xuống, giảm biên độ sóng T và tăng biên độ sóng U (thường thấy ở các chuyển đạo vùng trước tim thành bên V4 đến V6) [Fig-2]
Nhiều chứng rối loạn nhịp có thể liên quan đến hạ kali huyết, bao gồm nhịp xoang chậm, nhịp tâm nhĩ và tâm thất đến sớm, nhịp nhanh nhĩ kịch phát hoặc nhịp nhanh nối kết, phong bế tâm nhĩ thất, nhịp nhanh thất hoặc rung tâm thất.[11]
5.5 Chứng hạ kali huyết kèm nhiễm toan chuyển hoá
Phân tích ABG cho biết nhiễm toan chuyển hóa, kết hợp với tỉ lệ bài tiết kali thấp, chứng tỏ cơ thể mất kali qua đường tiêu hóa do lạm dụng thuốc nhuận tràng, u tuyến nhung mao hoặc bệnh nội tiết trong đường tiêu hóa chẳng hạn như khối u nội tiết, tiết peptit đường ruột (VIPoma).[37]
Nhiễm toan chuyển hóa kèm theo tình trạng mất kali (kali trong nước tiểu >20mmol/L hoặc >20mEq/L) thường có nguyên nhân từ tình trạng nhiễm xeton axit do bệnh tiểu đường hoặc nhiễm toan ống thận loại 1 (ống lượn xa) hoặc loại 2 (ống lượn gần). Bệnh lý thận do thiếu muối cũng có thể cho những kết quả tương tự.
5.6 Chứng hạ kali huyết kèm nhiễm kiềm chuyển hóa
Tình trạng này có thể xảy ra do tự ý dùng thuốc lợi tiểu hoặc nôn. Một số bệnh nhân lạm dụng thuốc nhuận tràng sẽ bị nhiễm kiềm chuyển hóa, thay vì nhiễm toan chuyển hóa như dự kiến.[38] [39] Nhiễm kiềm là do hạ kali huyết, làm suy giảm khả năng tái hấp thụ clo trong ruột, khiến nồng độ bicacbonat bài tiết vào lòng ruột giảm qua cơ chế trao đổi clo- bicacbonat.[39]
Nhiễm kiềm chuyển hóa kèm mất kali và huyết áp bình thường thông thường chính là do bệnh nhân tự ý dùng thuốc lợi tiểu, nôn, hoặc hội chứng Bartter. Trong trường hợp này, nên đo nồng độ clo (thay vì kali) trong nước tiểu. Nồng độ clo trong nước tiểu thấp (<15 mmol/L hoặc <15 mEq/L) khi nôn do cơ thể cần duy trì trạng thái trung hòa về điện khi một phần bicacbonat thừa được bài tiết. Có thể phân biệt giá trị nồng độ clo trong nước tiểu thấp do tăng bicacbonat niệu với những nguyên nhân khác bằng cách đo độ pH trong nước tiểu; độ pH trong nước tiểu cần trên 7,0 mới được coi là do tăng bicacbonat niệu nghiêm trọng. Lượng natri và kali bài tiết trong nước tiểu có thể khá cao.
Nhiễm kiềm chuyển hóa kèm mất kali và HTN (tăng huyết áp) có thể cho thấy tình trạng tự ý dùng thuốc lợi tiểu ở bệnh nhân bị HTN tiềm ẩn hoặc bị bệnh hẹp động mạch thận, hoặc có thể là do một nguyên nhân nào đó dẫn đến thừa corticoid chuyển hóa muối khoáng. Cần nghi ngờ tình trạng thừa corticoid chuyển hóa muối nước nguyên phát ở bất kỳ bệnh nhân nào nhiễm tam chứng gồm HTN, hạ kali huyết vô căn và nhiễm kiềm chuyển hóa.
Cần nghĩ đến liệt định kỳ do hạ kali huyết ở những người có tiền sử gia đình mắc chứng rối loạn này, khởi phát bệnh sau khi ăn thức ăn có chứa nhiều gốc CHO, ăn một lượng lớn đường đơn, trong hoặc ngay sau khi tập thể dục gắng sức, vào buổi sáng sớm hoặc khi thấy xuất hiện các biểu hiện của chứng cường giáp.
6. Chẩn đoán khác biệt
6.1 Thường gặp |
|||
| 6.1.1 Nôn | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Đau bụng, có thể là tiền sử cuồng ăn và ói mửa phù hợp với chẩn đoán chứng cuồng ăn vô độ. | Có thể báo hiệu chứng chướng bụng và đau khi chạm vào | »Điện giải đồ: hạ kali máu »Chất điện giải trong nước tiểu: nồng độ clo trong nước tiểu thấp (<15 mmol/L hoặc <15 mEq/ L); nồng độ kali trong nước tiểu có thể tăng cao Nồng độ clo (chứ không phải kali) trong nước tiểu sẽ khá hữu ích, và thường thấp do cơ thể cần phải duy trì trạng thái trung hòa về điện khi phần bicacbonate thừa được bài tiết. Độ pH trong nước tiểu trên 7,0 nếu bệnh nhân bị tăng bicacbonat niệu nghiêm trọng.
»Phân tích nước tiểu và độ pH: độ pH >7,0 nếu bệnh nhân bị tăng bicacbonat niệu nghiêm trọng. »ECG: bình thường; hoặc có thể đoạn ST sẽ chênh xuống, giảm biên độ sóng T và tăng biên độ sóng U, nhịp xoang chậm, nhịp tâm nhĩ và tâm thất đến sớm, nhịp nhanh nhĩ kịch phát hoặc nhịp nhanh nối kết, phong bế tâm nhĩ thất, nhịp nhanh thất hoặc rung tâm thất. ECG điển hình. |
|
| 6.1.2 Tiêu chảy nặng | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Phân lỏng, có thể đau quặn bụng, chóng mặt | Chướng bụng và đau khi chạm vào, khô niêm mạc, li bì, có thể giảm sức căng bề mặt da | »Điện giải đồ: hạ kali máu »Chất điện giải trong nước tiểu: kali trong nước tiểu < 20 mmol/L (<20 mEq/L)
»ECG: bình thường; hoặc có thể đoạn ST sẽ chênh xuống, giảm biên độ sóng T và tăng biên độ sóng U, nhịp xoang chậm, nhịp tâm nhĩ và tâm thất đến sớm, nhịp nhanh nhĩ kịch phát hoặc nhịp nhanh nối kết, phong bế tâm nhĩ thất, nhịp nhanh thất hoặc rung tâm thất. ECG điển hình |
|
| 6.1.3 Sử dụng thuốc nhuận tràng và thuốc làm sạch ruột | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Tiền sử dùng thuốc nhuận tràng, phân lỏng | Chướng bụng và đau khi chạm | »Điện giải đồ: hạ kali máu Bệnh nhân chỉ biểu hiện chứng hạ kali huyết nếu không bị suy thận.
»Chất điện giải trong nước tiểu: kali trong nước tiểu <20 mmol/L (<20 mEq/L) »ECG: bình thường hoặc có thể đoạn ST sẽ chênh xuống, giảm biên độ sóng T và tăng biên độ sóng U, nhịp xoang chậm, nhịp tâm nhĩ và tâm thất đến sớm, nhịp nhanh nhĩ kịch phát hoặc nhịp nhanh nối kết, phong bế tâm nhĩ thất, nhịp nhanh thất hoặc rung tâm thất. ECG điển hình. |
|
| 6.1.4 Chứng cuồng ăn tâm thần | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Tái diễn những cơn cuồng ăn và ói mửa, thường xuyên: thiếu tự trọng; mất tự tin; và trầm cảm | Thường có biểu hiện thể chất bình thường, có thể bị mòn men răng, phì đại tuyến mang tai, tóc giống lông tơ và nhiều vết chai trên bề mặt mu bàn tay | »Điện giải đồ: hạ kali máu »Chất điện giải trong nước tiểu: nồng độ clo trong nước tiểu thấp (< 15 mmol/L hoặc <15 mEq/ L); nồng độ kali rong nước tiểu có thể tăng cao Nồng độ clo (chứ không phải kali) trong nước tiểu sẽ khá hữu ích, và thường thấp do cơ thể cần phải duy trì trạng thái trung hòa về điện khi phần bicacbonate thừa được bài tiết. Độ pH trong nước tiểu trên 7,0 nếu bệnh nhân bị tăng bicacbonat niệu nghiêm trọng.
»Phân tích nước tiểu và độ pH: độ pH >7,0 nếu bệnh nhân bị tăng bicacbonat niệu nghiêm trọng. »ECG: bình thường; hoặc có thể đoạn ST sẽ chênh xuống, giảm biên độ sóng T và tăng biên độ sóng U, nhịp xoang chậm, nhịp tâm nhĩ và tâm thất đến sớm, nhịp nhanh nhĩ kịch phát hoặc nhịp nhanh nối kết, phong bế tâm nhĩ thất, nhịp nhanh thất hoặc rung tâm thất. ECG điển hình. |
|
| 6.1.5 Chứng hạ kali huyết không liên quan đến cơ chế chuyển hóa xeton | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Tiền sử đái tháo đường, tiểu nhiều, uống nhiều, giảm cân, li bì, khởi phát tình trạng suy giảm âm ỉ trên lâm sàng, thay đổi thị lực, buồn ngủ, li bì | Sảng, triệu chứng thực thể khu trú, khô niêm mạc, dấu véo da mất chậm, hạ huyết áp và sốc ở những ca bệnh nặng | »Điện giải đồ: hạ kali huyết, tăng đường huyết Nồng độ kali trong huyết thanh ban đầu có thể bình thường hoặc tăng cao, nhưng nồng độ kali toàn phần trong cơ thể lại bị suy giảm. Phải thật thận trọng bằng cách thường xuyên theo dõi trong khi điều trị tình trạng mất cân bằng điện giải và glucose.
»ECG: bình thường; hoặc có thể đoạn ST sẽ chênh xuống, giảm biên độ sóng T và tăng biên độ sóng U, nhịp xoang chậm, nhịp tâm nhĩ và tâm thất đến sớm, nhịp nhanh nhĩ kịch phát hoặc nhịp nhanh nối kết, phong bế tâm nhĩ thất, nhịp nhanh thất hoặc rung tâm thất. ECG điển hình. |
»ABG: Nhiễm toan chuyển hóa
Tình trạng nhiễm toan chuyển hoá thường không nghiêm trọng bằng tình trạng nhiễm xeton axit do bệnh tiểu đường. |
| 6.1.6 Nhiễm toan ống thận (RTA) | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Trước đó từng được chẩn đoán là RTA loại 1 (ống lượn xa) hoặc loại 2 (ống lượn gần | Chậm phát triển, sỏi thận, bệnh về xương, suy nhược, rối loạn nhịp tim | »Điện giải đồ: hạ kali huyết; tăng clo huyết Kali mất đi do rối loạn cơ chế bơm proton phần nào đó có liên quan đến tình trạng giảm tiết hydrogen ở ống lượn xa. Trong trường hợp này, khi natri được tái hấp thụ, kali phải bị bài tiết nhiều hơn để duy trì trạng thái trung hòa về điện.
Chất điện giải trong nước tiểu: kali trong nước tiểu >20 mmol/L (>20 mEq/L) »Phân tích nước tiểu và độ pH: RTA loại 1: nhiễm toan do tăng clo huyết, trong đó độ pH trong nước tiểu tăng cao bất thường (>5,5 nếu bị nhiễm toan) và có khả năng xảy ra chứng tăng canxi niệu; RTA loại 2: bicacbonat niệu, glucose niệu, axit uric niệu amino axit niệu và protein niệu do rối loạn chức năng thận, độ pH trong nước tiểu >7,5 Tăng canxi huyết ở RTA loại 1 là do ảnh hưởng từ tình trang nhiễm toan mạn tính lên cả quá trình hủy xương và tái hấp thụ canxi ở ống thận. »ECG: bình thường; hoặc có thể đoạn ST sẽ chênh xuống, giảm biên độ sóng T và tăng biên độ sóng U, nhịp xoang chậm, nhịp tâm nhĩ và tâm thất đến sớm, nhịp nhanh nhĩ kịch phát hoặc nhịp nhanh nối kết, phong bế tâm nhĩ thất, nhịp nhanh thất hoặc rung tâm thất. ECG điển hình. »ABG: nhiễm toan chuyển hoá (chênh lệch cation/anion bình thường) |
|
| 6.1.7 Tập thể dục trong thời tiết nóng bức | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Chạy/tập thể dục trong thời tiết nóng bức | Bằng chứng đổ mồ hôi nhiều | »Điện giải đồ: hạ kali máu »Chất điện giải trong nước tiểu: kali trong nước tiểu <20 mmol/L (<20 mEq/L)
»ECG: bình thường; hoặc có thể đoạn ST sẽ chênh xuống, giảm biên độ sóng T và tăng biên độ sóng U, nhịp xoang chậm, nhịp tâm nhĩ và tâm thất đến sớm, nhịp nhanh nhĩ kịch phát hoặc nhịp nhanh nối kết, phong bế tâm nhĩ thất, nhịp nhanh thất hoặc rung tâm thất. ECG điển hình. |
|
6.2 Không thường gặp |
|||
| 6.2.1 U tuyến nhung mao | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Tiền sử polyp đại tràng, đại tiện ra máu, tiêu chảy, táo bón và đầy hơi | Có thể không có phát hiện gì; có thể xuất huyết hoặc sờ thấy khối chất khi khám thận; có thể có dấu hiệu tắc nghẽn ruột non hoặc đường mật. | »Điện giải đồ: hạ kali máu »Chất điện giải trong nước tiểu: nồng độ kali trong nước tiểu <20 mmol/L (<20 mEq/L), nồng độ clo trong nước tiểu <20 mmol/L (<20 mEq/L)
»ECG: bình thường; hoặc có thể đoạn ST sẽ chênh xuống, giảm biên độ sóng T và tăng biên độ sóng U, nhịp xoang chậm, nhịp tâm nhĩ và tâm thất đến sớm, nhịp nhanh nhĩ kịch phát hoặc nhịp nhanh nối kết, phong bế tâm nhĩ thất, nhịp nhanh thất hoặc rung tâm thất. ECG điển hình. |
»Nội soi đại tràng hoặc thụt bari: Polyp |
| 6.2.2 Nối thông hồi tràng – niệu quản | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Tiền sử phẫu thuật cơ quan sinh dục niệu nối thông niệu quản | Không đặc hiệu | »Điện giải đồ: hạ kali máu Ảnh hưởng của kỹ thuật dẫn dòng tiết niệu lên độ cân bằng kali là khác nhau tùy theo vị trí dẫn dòng. Chứng hạ kali huyết thường gặp ở quai xích- ma do bài tiết kali ở đại tràng.
»Chất điện giải trong nước tiểu: kali trong nước tiểu >20 mmol/L (>20 mEq/L) »ECG: bình thường; hoặc có thể đoạn ST sẽ chênh xuống, giảm biên độ sóng T và tăng biên độ sóng U, nhịp xoang chậm, nhịp tâm nhĩ và tâm thất đến sớm, nhịp nhanh nhĩ kịch phát hoặc nhịp nhanh nối kết, phong bế tâm nhĩ thất, nhịp nhanh thất hoặc rung tâm thất. ECG điển hình. |
|
| 6.2.3 Tăng aldosterone nguyên phát | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Tuổi từ 20 đến 70, tiểu đêm, tiểu nhiều, li bì, rối loạn tâm trạng, dị cảm, chuột rút cơ/nhược cơ, đánh trống ngực | HTN(tăng huyết áp) | »Điện giải đồ: hạ kali máu »Chất điện giải trong nước tiểu: kali trong nước tiểu >20 mmol/L (>20 mEq/L)
»ECG: bình thường hoặc có thể đoạn ST sẽ chênh xuống, giảm biên độ sóng T và tăng biên độ sóng U, nhịp xoang chậm, nhịp tâm nhĩ và tâm thất đến sớm, nhịp nhanh nhĩ kịch phát hoặc nhịp nhanh nối kết, phong bế tâm nhĩ thất, nhịp nhanh thất hoặc rung tâm thất. |
»Nồng độ aldosterone huyết tương (PAC): cao bất thường Cần nghi ngờ chứng tăng aldosterone nguyên phát khi PRA bị ức chế và PAC (nồng độ aldosterone trong huyết tương) tăng. »Tỉ số PAC:PRA: >30 đến 50 (tỷ lệ bình thường là từ 4 đến 10) »Xét nghiệm ức chế aldosterone: bài tiết aldosterone qua nước tiểu >14 microgram/24 giờ trong khi nạp natri đầy đủ (bài tiết natri qua nước tiểu 24 giờ > 200 mmol hoặc >200 mEq) Có thể thực hiện xét nghiệm ức chế aldosterone bằng natri clorua đường uống và đo lượng aldosterone bài tiết qua nước tiểu hoặc bằng natri clorua dạng liều nạp tiêm tĩnh mạch và đo PAC.[41] Sử dụng đường uống an toàn hơn tiêm tĩnh mạch vì giảm khả năng gây ra aldosterone trong huyết tương) tăng.»Lấy mẫu tĩnh mạch thượng thận: sản sinh aldosterone ở một bên tuyến thượng thận ở những thể đơn bên (ví dụ ung thư biểu mô hoặc u tuyến sản sinh aldosterone, tăng sản một bên tuyến thượng thận); sản sinh aldosterone ở hai bên ở những thể đôi bên (chủ yếu là tăng sản hai bên tuyến thượng thận |
| 6.2.4 Thừa corticoid chuyển hóa muối nước rõ ràng | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Tiền sử dùng cam thảo, uống rượu cấp tính hoặc bệnh thận, bệnh gan; tiền sản giật hoặc HTN khi mang thai; những thể bẩm sinh biểu hiện ở thời thơ ấu | HTN, phù nề | »Bảng chuyển hóa cơ bản: hạ kali máu Chứng thừa corticoid chuyển hóa muối nước cấp tính liên quan đến hội chứng tiết ACTH lạc vị có đặc trưng là hạ kali huyết, nhiễm kiềm chuyển hóa và không dung nạp glucose mà không có các đặc điểm của dạng hội chứng Cushing.
»Aldosterone trong huyết tương: Thấp »Tỉ số cortisol tự do/ cortisone trong nước tiểu: Tăng |
|
| 6.2.5 Hạ magiê huyết | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Tiền sử hạ kali huyết, hạ canxi huyết và nhiễm kiềm chuyển hóa | Kích thích thần kinh cơ, phản xạ gân cơ xương quá mức, chuột rút cơ, rung cơ, triệu chứng thực thể của Trousseau và Chvostek, CNS quá khích, kích ứng/hung hãn, mất phương hướng, rối loạn tâm thần, thất điều, chóng mặt, rung giật nhãn cầu, co giật (ở nồng độ <0,50 mmol/L hoặc <1 mEq/L) | »Điện giải đồ: hạ kali máu Không thể điều trị chứng hạ kali huyết cho đến khi magiê trở về nồng độ bình thường.
»ECG: bình thường; hoặc có thể đoạn ST sẽ chênh xuống, giảm biên độ sóng T và tăng biên độ sóng U, nhịp xoang chậm, nhịp tâm nhĩ và tâm thất đến sớm, nhịp nhanh nhĩ kịch phát hoặc nhịp nhanh nối kết, phong bế tâm nhĩ thất, nhịp nhanh thất hoặc rung tâm thất. ECG điển hình. »Magiê trong huyết thanh: <0,75 đến 1 mmol/L (1,5 đến 2 mEq/L) Chứng hạ magiê huyết là tình trạng xảy ra tới 40% số bệnh nhân bị hạ kali huyết.[27]
»Canxi trong huyết thanh: nồng độ canxi trong huyết thanh có thể thấp |
|
| 6.2.6 Chứng đái tháo nhạt (DI) do bệnh lý thần kinh trung ương | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Tiểu nhiều | Có thể có các triệu chứng thực thể của chấn thương, phẫu thuật tuyến yên hoặc bệnh về não do nhồi máu hoặc thiếu oxy | »Điện giải đồ: chứng hạ kali huyết, nồng độ natri trong huyết tương cao- bình thường (>142 mmol/ L hoặc >142 mEq/L) »ECG: bình thường; hoặc có thể đoạn ST sẽ chênh xuống, giảm biên độ sóng T và tăng biên độ sóng U, nhịp xoang chậm, nhịp tâm nhĩ và tâm thất đến sớm, nhịp nhanh nhĩ kịch phát hoặc nhịp nhanh nối kết, phong bế tâm nhĩ thất, nhịp nhanh thất hoặc rung tâm thất. ECG điển hình. »Xét nghiệm hạn chế nước: Nồng độ ADH giải phóng ra và nồng độ osmol/kg nước tiểu có thể tăng khi nồng độ osmol/kg huyết tương tăng Bao gồm đo thể tích nước tiểu và nồng độ osmol/kg một giờ một lần và nồng độ osmol/kg cũng như nồng độ natri trong huyết tương 2 giờ một lần. ADH ngoại sinh sẽ làm tăng nồng độ osmol/kg nước tiểu (và giảm tương đương ở thông lượng nước tiểu) >100% ở chứng DI do bệnh lý thần kinh trung ương toàn phần và 15% đến 50% ở chứng DI do bệnh lý thần kinh trung ương một phần. |
|
| 6.2.7 Tăng sản tuyến thượng thận bẩm sinh do thiếu hụt 11-beta-hydroxylase | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Có thể bị nhược cơ, mệt mỏi | HTN; có thể phù nề; dấu hiệu thừa androgen | »Bảng chuyển hóa cơ bản: chứng hạ kali huyết, nhiễm kiềm chuyển hóa
»ECG: bình thường; hoặc có thể đoạn ST sẽ chênh xuống, giảm biên độ sóng T, tăng biên độ sóng U, nhịp xoang chậm, nhịp tâm nhĩ và tâm thất đến sớm, nhịp nhanh nhĩ kịch phát hoặc nhịp nhanh nối kết, phong bế tâm nhĩ thất, nhịp nhanh thất hoặc rung tâm thất. »Nồng độ 11- deoxycortisol: Tăng »Nồng độ 11- deoxycorticosterone: Tăng |
|
| 6.2.8 Hội chứng Gitelman | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Chuột rút (có thể nặng hoặc thường chuột rút cả hai cánh tay và cẳng chân), mệt mỏi cực độ, tiểu nhiều, tiểu đêm | Chậm phát triển, co cứng | »Điện giải đồ: hạ kali máu »Chất điện giải trong nước tiểu: clo tăng Hội chứng Gitelman có những đặc điểm giống với hội chứng Bartter, nhưng khác là Gitelman kèm theo chứng hạ canxi huyết.
»ECG: bình thường; hoặc có thể đoạn ST sẽ chênh xuống, giảm biên độ sóng T và tăng biên độ sóng U, nhịp xoang chậm, nhịp tâm nhĩ và tâm thất đến sớm, nhịp nhanh nhĩ kịch phát hoặc nhịp nhanh nối kết, phong bế tâm nhĩ thất, nhịp nhanh thất hoặc rung tâm thất. ECG điển hình. »ABG: nhiễm kiềm chuyển hóa |
|
| 6.2.9 Hội chứng Liddle | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Trong gia đình có người bị tăng huyết áp | Biểu hiện kinh điển là kèm tăng huyết áp, hạ kali huyết và nhiễm kiềm chuyển hóa ở độ tuổi còn trẻ | »ABG: nhiễm kiềm chuyển hóa
»Hoạt động renin huyết tương (PRA): thấp bất thường »Nồng độ aldosterone huyết tương (PAC): thấp bất thường |
»Xét nghiệm di truyền: phát hiện đột biến ở các tiểu thể beta và gamma trên kênh góp natri trong ống thận
Đột biến gây tăng cường chức năng các kênh natri trong lòng ống thận, giống với ảnh hưởng của chứng cường tiết aldosterone. |
| 6.2.10 Bệnh thận liên quan đến bệnh lý thận do lupus | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Sốt, mệt mỏi, giảm cân, đau khớp, tiền sử được chẩn đoán là nhiễm toan ống thận loại 1 (ống lượn xa), đái máu, chứng thiếu máu | Phát ban vùng má hay phát ban dạng cánh bướm do nhạy sáng, phát ban đỏ toàn thân do nhạy sáng, loét miệng, rụng tóc, tiếng cọ màng phổi, một vài chỗ sưng và đau khi chạm vào, phù nề mạch máu ngoại biên | »Điện giải đồ: hạ kali máu Cũng có thể gây tăng kali huyết
»Chất điện giải trong nước tiểu: kali trong nước tiểu > 20 mmol/L (>20 mEq/L) »Phân tích nước tiểu và độ pH: protein niệu, đái máu »ECG: bình thường; hoặc có thể đoạn ST sẽ chênh xuống, giảm biên độ sóng T và tăng biên độ sóng U, nhịp xoang chậm, nhịp tâm nhĩ và tâm thất đến sớm, nhịp nhanh nhĩ kịch phát hoặc nhịp nhanh nối kết, phong bế tâm nhĩ thất, nhịp nhanh thất hoặc rung tâm thất. ECG điển hình. »ABG: nhiễm toan chuyển hoá (chênh lệch cation/anion bình thường) |
|
| 6.2.11 Bỏng | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Tiền sử bỏng | Mất da và loét lan rộng | »Điện giải đồ: hạ kali máu »ECG: bình thường; hoặc có thể đoạn ST sẽ chênh xuống, giảm biên độ sóng T và tăng biên độ sóng U, nhịp xoang chậm, nhịp tâm nhĩ và tâm thất đến sớm, nhịp nhanh nhĩ kịch phát hoặc nhịp nhanh nối kết, phong bế tâm nhĩ thất, nhịp nhanh thất hoặc rung tâm thất. ECG điển hình. | |
| 6.2.12 Chàm một vùng da rộng | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Tiền sử ngứa da, khô da, tiền sử hen suyễn hoặc sốt dị ứng, hoặc tiền sử gia đình có người từng bị dị ứng | Ngứa, ban đỏ trong đó một mảng lớn da trên cơ thể bị tróc và khô | »Điện giải đồ: hạ kali máu »ECG: bình thường; hoặc có thể đoạn ST sẽ chênh xuống, giảm biên độ sóng T và tăng biên độ sóng U, nhịp xoang chậm, nhịp tâm nhĩ và tâm thất đến sớm, nhịp nhanh nhĩ kịch phát hoặc nhịp nhanh nối kết, phong bế tâm nhĩ thất, nhịp nhanh thất hoặc rung tâm thất. ECG điển hình. | |
| 6.2.13 Chứng uống nhiều nguyên phát (thường là bệnh tâm sinh) | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Tiền sử rối loạn tâm thần, dùng thuốc chống loạn thần, tiểu nhiều | Kết quả không đặc hiệu | »Điện giải đồ: hạ kali máu »ECG: bình thường; hoặc có thể đoạn ST sẽ chênh xuống, giảm biên độ sóng T và tăng biên độ sóng U, nhịp xoang chậm, nhịp tâm nhĩ và tâm thất đến sớm, nhịp nhanh nhĩ kịch phát hoặc nhịp nhanh nối kết, phong bế tâm nhĩ thất, nhịp nhanh thất hoặc rung tâm thất. ECG điển hình.
»Xét nghiệm hạn chế nước: tăng nồng độ osmol/kg nước tiểu, thường là trên 500 mOsmol/kg, và không đáp ứng với ADH ngoại sinh Bao gồm đo thể tích nước tiểu và nồng độ osmol/kg một giờ một lần và nồng độ osmol/kg cũng như nồng độ natri trong huyết tương 2 giờ một lần. Khả năng góp nước tiểu tối đa thường bị suy giảm ở chứng rối loạn này, khiến nồng độ osmol/kg nước tiểu tối đa có thể đạt là 500 đến 600 mOsmol/ kg, so với từ 800 mOsmol/ kg ở những người bình thường. |
|
| 6.2.14 Hạ thân nhiệt | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Tiền sử nhiễm lạnh cực độ, thường có vào mùa đông | Run rẩy, suy giảm trạng thái tâm thần, tê cóng | »Đo nhiệt độ trung tâm: <35°C đến 28°C (<95°F đến 82°F)
»ECG: bình thường; hoặc có thể đoạn ST sẽ chênh xuống, giảm biên độ sóng T, tăng biên độ sóng U, nhịp xoang chậm, nhịp tâm nhĩ và tâm thất đến sớm, nhịp nhanh nhĩ kịch phát hoặc nhịp nhanh nối kết, phong bế tâm nhĩ thất, nhịp nhanh thất hoặc rung tâm thất. |
|
7. Các bài báo chủ yếu
- Unwin RJ, Luft FC, Shirley DG. Pathophysiology and management of hypokalemia: a clinical perspective. Nat Rev Nephrol. 2011;7:75-84. Tóm lược
- Pepin J, Shields C. Advances in diagnosis and management of hypokalemic and hyperkalemic emergencies. Emerg Med Pract. 2012;14:1-17. Tóm lược
- Greenlee M, Wingo CS, McDonough AA, et al. Narrative review: evolving concepts in potassium homeostasis and hypokalemia. Ann Intern Med. 2009;150:619-625. Tóm lược
8.Tài liệu tham khảo
- Unwin RJ, Luft FC, Shirley DG. Pathophysiology and management of hypokalemia: a clinical perspective. Nat Rev Nephrol. 2011;7:75-84. Tóm lược
- Schrier RW, ed. Renal and electrolyte disorders, 6th ed. Philadelphia, PA: Lippincott Williams & Wilkins; 2003.
- Liu T, Nagami GT, Everett ML, et al. Very low calorie diets and hypokalaemia: the importance of ammonium excretion. Nephrol Dial Transplant. 2005;20:642-646. Toàn văn Tóm lược
- Clausen T, Flatman JA. Effect of insulin and epinephrine on Na+-K+-ATPase and glucose transport in soleus muscle. Am J Physiol. 1987;252:E492-E499. Tóm lược
- Shannon M, Lovejoy FH. Hypokalemia after theophylline intoxication. The effects of acute vs chronic poisoning. Arch Intern Med. 1989;149:2725-2729. Tóm lược
- Morgan DB, Young RM. Acute transient hypokalemia: a new interpretation of a common event. Lancet. 1982;2:751-752. Tóm lược
- Adrogue HJ, Lederer ED, Suki WN, et al. Determinants of plasma potassium levels in diabetic ketoacidosis. Medicine (Baltimore). 1986;65:163-172. Tóm lược
- Fontaine B, Lapie P, Plassart E, et al. Periodic paralysis and voltage-gated ion channels. Kidney Int. 1996;49:9-18. Tóm lược
- Manoukian MA, Foote JA, Crapo LM. Clinical and metabolic features of thyrotoxic periodic paralysis in 24 episodes. Arch Intern Med. 1999;159:601-606. Toàn văn Tóm lược
- Kung AW. Clinical review: Thyrotoxic periodic paralysis: a diagnostic challenge. J Clin Endocrinol Metab. 2006;91:2490-2495. Toàn văn Tóm lược
- Rose BD, Post TW. Clinical physiology of acid-base and electrolyte disorders, 5th ed. New York, NY: McGraw- Hill; 2001:836-856.
- Clemessy JL, Favier C, Borron SW, et al. Hypokalaemia related to acute chloroquine ingestion. Lancet. 1995;346:877-880. Tóm lược
- Sprung J, Cheng EY, Gamulin S, et al. Effects of acute hypothermia and beta-adrenergic receptor blockade on serum potassium concentration in rats. Crit Care Med. 1991;19:1545-1551. Tóm lược
- Older J, Older P, Colker J, et al. Secretory villous adenomas that cause depletion syndromes. Arch Intern Med. 1999;159:879-880. Tóm lược
- Agarwal R, Afzalpurkar R, Fordtran JS. Pathophysiology of potassium absorption and secretion by the human intestine. Gastroenterology. 1994;107:548-571. Tóm lược
- Curran MP, Plosker GL. Oral sodium phosphate solution: A review of its use as a colorectal cleanser. Drugs. 2004;64:1697-1714. Tóm lược
- Wilson RC, Nimkarn S, New MI. Apparent mineralocorticoid excess. Trends Endocrinol Metab. 2001;12:104-111. Tóm lược
- Shimojo M, Stewart PM. Apparent mineralocorticoid excess syndromes. J Endocrinol Invest. 1995;18:518-532. Tóm lược
- Quinkler M, Stewart PM. Hypertension and the cortisol-cortisone shuttle. J Clin Endocrinol Metab. 2003;88:2384-2392. Tóm lược
- Pepin J, Shields C. Advances in diagnosis and management of hypokalemic and hyperkalemic emergencies. Emerg Med Pract. 2012;14:1-17. Tóm lược
- Greenlee M, Wingo CS, McDonough AA, et al. Narrative review: evolving concepts in potassium homeostasis and hypokalemia. Ann Intern Med. 2009;150:619-625. Tóm lược
- Perazella MA, Eisen RN, Frederick WG, et al. Renal failure and severe hypokalemia associated with acute myelomonocytic leukemia. Am J Kidney Dis. 1993;22:462-467. Tóm lược
- Mohr JA, Clark RM, Waack TC, et al. Nafcillin-associated hypokalemia. JAMA. 1979;242:544. Tóm lược
- Carlisle EJ, Donnelly SM, Vasuvattakul S, et al. Glue-sniffing and distal renal tubular acidosis: Sticking to the facts. J Am Soc Nephrol. 1991;1:1019-1027. Toàn văn Tóm lược
- Carlisle EJ, Donnelly SM, Ethier JH, et al. Modulation of the secretion of potassium by accompanying anions in humans. Kidney Int. 1991;39:1206-1212. Tóm lược
- Douglas JB, Healy JK. Nephrotoxic effects of amphotericin B, including renal tubular acidosis. Am J Med. 1969;46:154-162. Tóm lược
- Whang R, Whang DD, Ryan MP. Refractory potassium depletion. A consequence of magnesium deficiency. Arch Intern Med. 1992;152:40-45. Tóm lược
- Hariprasad MK, Eisinger RP, Nadler IM, et al. Hyponatremia in psychogenic polydipsia. Arch Intern Med. 1980;140:1639-1642. Tóm lược
- Godek SF, Godek JJ, Bartolozzi AR. Hydration status in college football players during consecutive days of twice-a- day preseason practices. Am J Sports Med. 2005;33:843-851. Tóm lược
- Dave S, Honney S, Raymond J, et al. An unusual presentation of cystic fibrosis in an adult. Am J Kidney Dis. 2005;45:e41-e44. Tóm lược
- Rostand SG. Profound hypokalemia in continuous ambulatory peritoneal dialysis. Arch Intern Med. 1983;143:377-378. Tóm lược
- Orlin JB, Berkman EM. Partial plasma exchange using albumin replacement: Removal and recovery of normal plasma constituents. Blood. 1980;56:1055-1059. Toàn văn Tóm lược
- Tsuji H, Venditti FJ Jr, Evans JC, et al. The associations of levels of serum potassium and magnesium with ventricular premature complexes (the Framingham Heart Study). Am J Cardiol. 1994;74:232-235. Tóm lược
- Riemenschneider T, Bohle A. Morphologic aspects of low-potassium and low-sodium nephropathy. Clin Nephrol. 1983;19:271-279. Tóm lược
- Negrotto L, Barroso FA. Focal hypokalemic paralysis: Report of 2 cases and review of the literature. J Clin Neuromuscul Dis. 2012;14:21-27. Tóm lược
- Sterns RH, Cox M, Feig PU, et al. Internal potassium balance and the control of the plasma potassium concentration. Medicine (Baltimore). 1981;60:339-354. Tóm lược
- Schwartz WB, Relman AS. Metabolic and renal studies in chronic potassium depletion resulting from overuse of laxatives. J Clin Invest. 1953;32:258-271. Toàn văn Tóm lược
- Oster JR, Materson BJ, Rogers AI. Laxative abuse syndrome. Am J Gastroenterol. 1980;74:451-458. Tóm lược
- Ewe K, Karbach U. Factitious diarrhea. Clin Gastroenterol. 1986;15:723-740. Tóm lược
- Weinberger MH, Fineberg NS. The diagnosis of primary aldosteronism and separation of two major subtypes. Arch Intern Med. 1993;153:2125-2129. Tóm lược
- Dominic JA, Koch M, Guthrie GP Jr., et al. Primary aldosteronism presenting as myoglobinuric acute renal failure. Arch Intern Med. 1978;138:1433-1434. Tóm lược
- Torpy DJ, Mullen N, Ilias I, et al. Association of hypertension and hypokalemia with Cushing’s syndrome caused by ectopic ACTH secretion: a series of 58 cases. Ann N Y Acad Sci. 2002;970:134-144. Tóm lược
9. Hình ảnh
10. Tuyên bố miễn trách nhiệm
Bên ngoài Hoa Kỳ và Canada. BMJ Publishing Group Ltd (”BMJ Group”) nỗ lực để đảm bảo rằng các thông tin được cung cấp là chính xác và cập nhật, nhưng chúng tôi và cả những người cấp giấy phép của chúng tôi, là những người cung cấp các nội dung nhất định có liên kết với nội dung của chúng tôi hoặc có thể truy cập được từ nội dung của chúng tôi, đều không đảm bảo điều đó. BMJ Group không ủng hộ hay xác nhận việc sử dụng bất kỳ loại thuốc hay trị liệu nào trong đó và BMJ Group cũng không thực hiện chẩn đoán cho các bệnh nhân. Các chuyên gia y tế cần sử dụng những cân nhắc chuyên môn của mình trong việc sử dụng thông tin này và chăm sóc cho bệnh nhân của họ và thông tin trong này không được coi là sự thay thế cho việc đó.
Các phương pháp chẩn đoán, điều trị, liên lạc theo dõi, thuốc và bất kỳ chống chỉ định hay phản ứng phụ nào. Ngoài ra, các tiêu chuẩn và thực hành y khoa đó thay đổi khi có thêm số liệu, và quý vị nên tham khảo nhiều nguồn khác nhau. Chúng tôi đặc biệt khuyến nghị người dùng nên xác minh độc lập các chẩn đoán, điều trị và theo dõi liên lạc được đưa ra, đồng thời đảm bảo rằng thông tin đó là phù hợp cho bệnh nhân trong khu vực của quý vị. Ngoài ra, liên quan đến thuốc kê toa, chúng tôi khuyên quý vị nên kiểm tra trang thông tin sản phẩm kèm theo mỗi loại thuốc để xác minh các điều kiện sử dụng và xác định bất kỳ thay đổi nào về liều dùng hay chống chỉ định, đặc biệt là nếu dược chất được cho sử dụng là loại mới, ít được sử dụng, hay có khoảng trị liệu hẹp. Quý vị phải luôn luôn kiểm tra rằng các loại thuốc được dẫn chiếu có giấy phép để sử dụng cho mục đích được nêu và trên cơ sở được cung cấp trong tình trạng “hiện có” như được nêu, và trong phạm vi đầy đủ được pháp luật cho phép BMJ Group và những người cấp giấy phép của mình không chịu bất kỳ trách nhiệm nào cho bất kỳ khía cạnh chăm sóc sức khỏe nào được cung cấp với sự hỗ trợ của thông tin này hay việc sử dụng nào khác của thông tin này.
Xem đầy đủ Các Điều khoản và Điều kiện Sử dụng Trang Web.
11. Những người có đóng góp:
// Các tác giả:
Udaya Kabadi, MD
Professor of Medicine
University of Iowa, Des Moines Internal Medicine Residency Training Program, Staff Endocrinologist, Veterans Affairs Medical Center, Des Moines, IA
CÔNG KHAI THÔNG TIN: UK is an author of references cited in this topic.
// Lời cảm ơn:
Dr Udaya Kabadi would like to gratefully acknowledge Dr Sumit Sharma and Dr Preeti Agrawal, previous contributors to this monograph. SS and PA declare that they have no competing interests.
// Những Người Bình duyệt:
Manish Suneja, MD
Assistant Professor
Department of Internal Medicine, Division of Nephrology, University of Iowa Hospital and Clinics, Iowa City, IA CÔNG KHAI THÔNG TIN: MS declares that he has no competing interests.
Suresh C. Hathiwala, MD
Associate Professor of Clinical Medicine
Chicago Medical School, Rosalind Franklin University of Medicine and Science, Associate Program Director, Department of Medicine, Mount Sinai Hospital, Chicago, IL
CÔNG KHAI THÔNG TIN: SCH declares that he has no competing interests.
Dimitrios Kirmizis, MD, MSc, PhD
Nephrologist
Aristotle University, Thessaloniki, Greece
CÔNG KHAI THÔNG TIN: DK declares that he has no competing interests.
12. Câu hỏi lâm sàng
Câu 1
Một nam giới 27 tuổi đến bác sĩ để kiểm tra lại tình trạng tăng HA. Anh cảm thấy khỏe mạnh và không có phàn nàn gì. 2 tuần trước, anh được phát hiện có HA cao tại phòng cấp cứu do chấn thương thể thao. Bệnh nhân có tiền sử gia đình về tăng HA và đột quỵ.
HA của anh là 155/97 mmHg và mạch 78 l/ph. Khám và kết quả xét nghiệm cơ bản không có gì đáng kể. Anh được hướng dẫn dùng tuân theo chế độ ăn ít muối và liều thấp hydrochlorothiazide (12,5mg). 2 tuần sau, bệnh nhân đến khoa Cấp cứu phàn nàn về chuột rút cơ, yếu, và hồi hộp trống ngực. HA của anh là 150/93 mmHg và mạch 82 l/ph. Niêm mạc ẩm. Kết quả xét nghiệm như sau:
Kali 2,5 mEq/L
Glucose 78 mg/mL
Creatinin huyết thanh 1,0 mg/dL
Ý nào dưới đây là bước tiếp theo tốt nhất trong quản lý bệnh nhân này?
- Chụp CT mạch bụng
- Nghiệm pháp ức chế dexamethasone
- Nồng độ aldosterone và hoạt động renin huyết tương
- Nồng độ thiazid huyết thanh
- Đo độ đào thải kali niệu nước tiểu trong 24h
Đáp án đúng là C:
Bệnh nhân trẻ tuổi này có tăng huyết áp kèm tiền sử gia đình đáng kể làm tăng tăng nghi ngờ nguyên nhân thứ phát của tăng HA. Hạ kali máu dễ dàng sau khi bắt đầu lợi niệu thiazid gợi ý cường aldosterol nguyên phát. Bệnh nhân cường aldosteron nguyên phát nhẹ có thể không có hạ kali máu tự phát, nhưng họ có xu hướng xuất hiện hạ Kali máu do lợi niệu. Các dấu hiệu khác bao gồm nhiễm kiềm chuyển hóa và tăng Natri máu nhẹ (143-147 mEq/L). Xét nghiệm sàng lọc tốt nhất là đo tỉ lệ nồng độ aldosterone huyết tương buổi sáng sớm (PAC: plasma aldosterone concentration)/nồng độ hoạt động renin huyết tương (PRA: plasma renin activity). Tỉ lệ PAC/PRA > 20 với aldosterone huyết tương >15ng/dL gợi ý cường aldosterone nguyên phát.
Lựa chọn A: Chụp CT mạch máu bụng là xét nghiệm tầm soát tăng huyết áp bởi mạch thận do hẹp động mạch thận hoặc loạn sản xơ cơ. Các bệnh này gây cường aldosterone thứ phát. Tỉ lệ PAC/PRA <10 sẽ thấy ở những bệnh nhân này. Chụp CT mạch máu bụng không cần thiết ở bệnh nhân này ở hiện tại.
Lựa chọn B: Nghiệm pháp ức chế dexamethasone có thể chẩn đoán hội chứng Cushing. Bệnh nhân thường xuất hiện các dấu hiệu như béo phì trung tâm, vằn khía màu tím, yếu cơ đầu gần, không dung nạp glucose, và tăng HA. Glucoze bình thường của bệnh nhân này khiến điều này là ít khả năng.
Lựa chọn D: Lợi niệu thiazid có thể gây giảm Kali máu. Tuy nhiên, liều thấp thiazide thường không liên quan với mức độ giảm Kali máu được thấy ở bệnh nhân này.
Lựa chọn E: Mức đào thải Kali niệu trong nước tiểu 24h được dùng để xác định đào thải Kali không thích hợp. Nồng độ kaki niệu 24h >30mEq/L trong bệnh cảnh hạ kali máu gợi ý cường aldosterone. Tuy nhiên, xét nghiệm này không còn được sử dụng phổ biến.
Mục tiêu học tập:
Bệnh nhân cường aldosteron nguyên phát có thể không có hạ Kali tự nhiên, nhưng họ có xu hướng tiến triển thành hạ Kali máu do lợi niệu.
Câu 2
Nam 55 tuổi tới khoa cấp cứu do khó thở tăng dần trong 3 ngày qua. Anh ta có thở rít, ho có đờm mủ. Tiền sử viêm phế quản mãn, tăng sản tuyến tiền liệt lành tính. Hút thuốc 1 gói/ ngày. Thân nhiệt 37.2 độ C, huyết áp 150/90 mmHg, mạch 114 lần/phút, nhịp thở 26 lần/phút, spO2 84% khí phòng. Anh ta tỉnh táo và trả lời câu hỏi một cách mạch lạc. Thăm khám thấy giảm âm thở và có ran rít lan tỏa ở tất cả các trường phổi. Bệnh nhân được nhập viện và bắt đầu được dùng kháng sinh, corticosteroid toàn thân, albuterol và ipratropium đường khí dung. Ngày hôm sau, Cận lâm sàng thấy: Kali 2.8 mEq/L, BUN 28 mg/dL, Creatinine huyết thanh 1.1 mg/dL. Kết quả sinh hóa 2 ngày trc vẫn bình thường. Chẩn đoán có khả năng nhất là nguyên nhân gây hạ Kali máu ở bệnh nhân này là?
- Giảm lượng insulin có sẵn.
- Giảm pH ngoại bào.
- Giảm hoạt động của aldosteron.
- Tăng hoạt động của Beta-andrenegic.
- Tăng sản xuất tế bào máu.
- Tăng mất dịch qua đường tiêu hóa.
Đáp án đúng là D: Giảm nồng độ Kali huyết thanh có nguy cơ do tăng chuyển Kali vào trong tế bào, mất K qua thận hoặc qua dịch đường tiêu hóa.
Bệnh nhân này mắc đợt cấp của COPD được điều trị bằng cường beta2-adrenergic đường khí dung. Các chất đồng vận Beta-adrenergic nội sinh hay ngoại sinh gây chuyển Kali vào trong khoang tế bào thông qua kích thích bơm Na-K ATPase và kênh đồng vận Na-K-2 Cl. Các chất adrenergic cũng kích thích giải phóng insulin, qua đó kích thích chuyển Kali vào trong tế bào gây hạ K máu.
Đáp án A: Insulin kích thích chuyển K vào trong khoang tế bào và nên được sử dụng trong quản lý tăng K máu. Giảm insulin có thể sẽ làm trầm trọng sự tăng kali máu.
Đáp án B: Giảm pH (nhiễm toan) trong đợt cấp COPD có thể thấy ở bệnh nhân do tồn đọng co2. Tuy nhiên, nó sẽ dẫn tới tăng kali máu.
Đáp án C: Mất Kali qua thận kèm TĂNG HUYẾT ÁP là dấu hiệu của cường aldosteron nguyên phát. Giảm hoạt động của aldosteron sẽ dẫn tới tăng K máu. Lợi tiểu cũng gây mất kali qua thận.
Đáp án E: Tăng hấp thu K bởi các tế bào trong giai đoạn tăng tạo máu (sử dụng các yếu tố kích thích dòng bạch cầu hạt) có thể gây hạ K máu. Nhưng bệnh nhân này không có bằng chứng với tăng tạo máu.
Đáp án F: Nồng độ dịch tiêu hóa giảm thì nồng độ K tăng, do đó tiêu chảy có thể là nguyên nhân trực tiếp gây giảm K máu. Nôn gây kiềm chuyển hóa, dẫn tới mất K qua thận. Bệnh nhân này không có bất cứ triệu chứng nào của mất dịch qua đường tiêu hóa.
Tổng kết: Giảm Kali máu có thể gây ra bởi tăng vận chuyển K vào tế bào (insulin, các chất đồng vận beta-adrenergic, tăng tạo máu) mất dịch đường tiêu hóa, mất qua thận (cường aldosteron, lợi tiểu).
Câu 3
Một phụ nữ 54 tuổi đến đi khám vì đi lại khó khăn. Cô bị yếu nặng và thỉnh thoảng bị đau cơ đùi. Trong tuần qua, cô ấy đã vấp ngã nhiều lần. Tiền sử bệnh nghi nhận bệnh tăng huyết áp được điều trị bằng hydrochlorothiazide và metoprolol. Cô ấy uống hai đến ba lon bia vào cuối tuần. Em trai cô chết vì bệnh thần kinh khi mới 20 tuổi. Mẹ cô bị tăng huyết áp và đái tháo đường. Nhịp tim của cô ấy là 90/phút và huyết áp là 170/100 mmHg. Khám ngực trong giới hạn bình thường. Ghi nhận âm thổi ở động mạch cảnh trái. Khám thần kinh ghi nhận giảm phản xạ và giảm sức cơở tất cả các nhóm cơ. ESR là 12 mm/giờ. Điện tâm đồ cho thấy sóng T dẹt và rộng kèm với một ít cơn ngoại tâm thu thất. Nguyên nhân nào sau đây có nhiều khả năng gây ra các triệu chứng của bệnh nhân?
- lschemic stroke
- Epidural hematoma
- Subduralhematoma
- Lumbar spinal stenosis
- Multiple sclerosis
- Amyotrophic lateral sclerosis
- Thyroid myopathy
- Inflammatory myopathy
- Neuromuscularjunction disease
- Electrolyte disturbance
Đáp án: J. Electrolyte disturbance
Người phụ nữ này bị yếu cơ do hạ kali máu. Các triệu chứng sẽ phụ thuộc vào mức độ hạ kali bao gồm yếu cơ, mệt mỏi và chuột rút. Liệt mềm, giảm phản xạ, tetany, tiêu cơ vân và rối loạn nhịp tim có thể xảy ra khi hạ kali máu nặng (nồng độ huyết thanh <2.5 mEq/L). Điện tâm đồ có thể biểu hiện bằng sóng T dẹt, rộng, sóng U, ST chênh xuống và ngoại tâm thu thất. Rung nhĩ, xoắn đỉnh và rung thất có thể xảy ra. Bệnh nhân này đang dùng thuốc lợi tiểu thải kali, đây là nguyên nhân rất có thể gây ra tình trạng hạ kali máu của cô ấy. Các nguyên nhân phổ biến khác bao gồm tiêu chảy, nôn mửa, chán ăn và cường aldosteron. Các triệu chứng của bệnh nhân này sẽ được giải quyết bằng cách bổ sung kali.
(Lựa chọn A) Đột quỵ không gây đau cơ và thường có dấu hiệu khu trú. Biểu hiện của đột quỵ thiếu máu cục bộ sẽ phụ thuộc vào vị trí của tổn thương.
(Lựa chọn B và C) Các dấu hiệu đặc trưng của tụ máu ngoài màng cứng là đau đầu, lú lẫn, ngủ gà và dấu thần kinh khu trú tiến triển trong vòng vài giờ sau chấn thương. Tụ máu dưới màng cứng biểu hiện tương tự như tụ máu ngoài màng cứng nhưng khởi phát thường muộn hơn.
(Lựa chọn D) Hẹp ống sống thắt lưng có biểu hiện đau lưng lan xuống mông và đùi cản trở việc đi lại và duỗi lưng. Triệu chứng thường được cải thiện khi gập lưng.
(Lựa chọn E) Bệnh đa xơ cứng (MS) là bệnh mất myelin phổ biến. Các triệu chứng được phân tách theo thời gian và không gian (nghĩa là từng đợt) và phổ biến nhất bao gồm tê, yếu, liệt cứng hai chi, dị cảm, dáng đi bất thường và khó nhìn.
(Lựa chọn F) Bệnh xơ cứng teo cơ một bên (ALS) là một bệnh thoái hóa tế bào thần kinh vận động ảnh hưởng đến cả tế bào thần kinh vận động trên và dưới. Cảm giác bình thường và tri giác hiếm khi bị ảnh hưởng. Các triệu chứng bao gồm yếu cơ và khó nhai, nuốt, ho và thở. Bệnh nhân có tăng phản xạ, cứng cơ và giật cơ. Bệnh thường gây tử vong trong vòng 5 năm.
(Lựa chọn G) Bệnh nhân này không có các triệu chứng khác của cường giáp.
(Lựa chọn H) Bệnh cơ do viêm thường có biểu hiện yếu cơ và có thể kèm theo đau cơ hoặc phát ban da. ESR và creatine kinase thường tăng.
(Lựa chọn I) Rối loạn synap thần kinh cơ bao gồm bệnh nhược cơ và hội chứng Lambert-Eaton. Cả hai đều khởi phát từ từ và có biểu hiện yếu cơ gốc chi. Sụp mi và song thị cũng có thể xuất hiện.
Kết luận:
Hạ kali máu là một rối loạn điện giải phổ biến gây yếu cơ, mệt mỏi và chuột rút. Khi nặng có thể dẫn đến liệt và rối loạn nhịp tim. Điện tâm đồ có thể hiển thị sóng U, sóng T dẹt và rộng, và ngoại tâm thu thất.
Xem thêm:
Rối loạn tăng Kali máu: Nguyên nhân, triệu chứng, chẩn đoán điều trị theo BMJ